CITA ESTE TRABAJO
García Robles A, García Ortiz JM. Actualización en el manejo del cáncer colorrectal pT1. RAPD 2024;47(3):108-122. DOI: 10.37352/2024473.2
Manejo Actual del CCR pT1. Criterios histológicos de riesgo.
El carcinoma colorrectal (CCR) pT1 es la forma más precoz de CCR. Se define como un tumor donde las células neoplásicas que crecen dentro de un pólipo invaden la submucosa a través de la muscular de la mucosa, pero sin sobrepasarla. La resección endoscópica de un CCR pT1 sólo es oncológicamente segura si se asume que las células malignas no han metastatizado a los ganglios locorregionales. En caso contrario, se considera necesario realizar una resección quirúrgica con la intención de prevenir la metástasis a distancia. Dado que en una resección local los ganglios linfáticos no se extirpan y por tanto no pueden analizarse, es necesario realizar una predicción del riesgo de metástasis linfática (ML) que se basa en el informe de anatomía patológica, donde se debe describir la presencia o no de los siguientes criterios histológicos:
Grado de diferenciación: hace referencia al parecido de las células tumorales con el epitelio colónico normal y se define en función del contenido en estructuras glandulares del tumor[10]. Los tumores con más del 50% de glándulas son los bien o moderadamente diferenciados (GI y G2), considerados de bajo grado y con un pronóstico favorable. Aquellos con menos del 50% de formaciones glandulares son los pobremente diferenciados (G3), siendo éste un factor de riesgo independiente de mal pronóstico[11],[12].
Invasión linfovascular: la presencia de células tumorales en el interior de los vasos sanguíneos de la submucosa, y en especial de los vasos linfáticos, es un conocido factor de riesgo y de hecho es el criterio histológico que más fuertemente se correlaciona con la presencia de metástasis a los ganglios linfáticos[12]-[14].
Budding tumoral (BT): indica la presencia de una célula tumoral o grupos de hasta 4 células tumorales agregadas, en el frente invasivo tumoral. Puede haber tres grados de BT: bajo, intermedio y alto. Está demostrado que el BT de alto grado es un factor de riesgo histológico de ML en CCR pT1[15],[16], aunque es un factor que sólo se describe en menos de la mitad de los estudios publicados[9].
Márgenes de resección: la mayoría de guías occidentales recomiendan un margen de seguridad >1mm para considerar una resección curativa (R0)[17],[18], basándose fundamentalmente en los resultados de un estudio que observó enfermedad invasiva residual en el 16% cuando el margen de polipectomía era <1 mm, en el 21% con un margen indeterminado (resección Rx) y en el 0% cuando el margen estaba a ≥1 mm (p=0,009), pero esto no fue un factor de riesgo para ML[19].
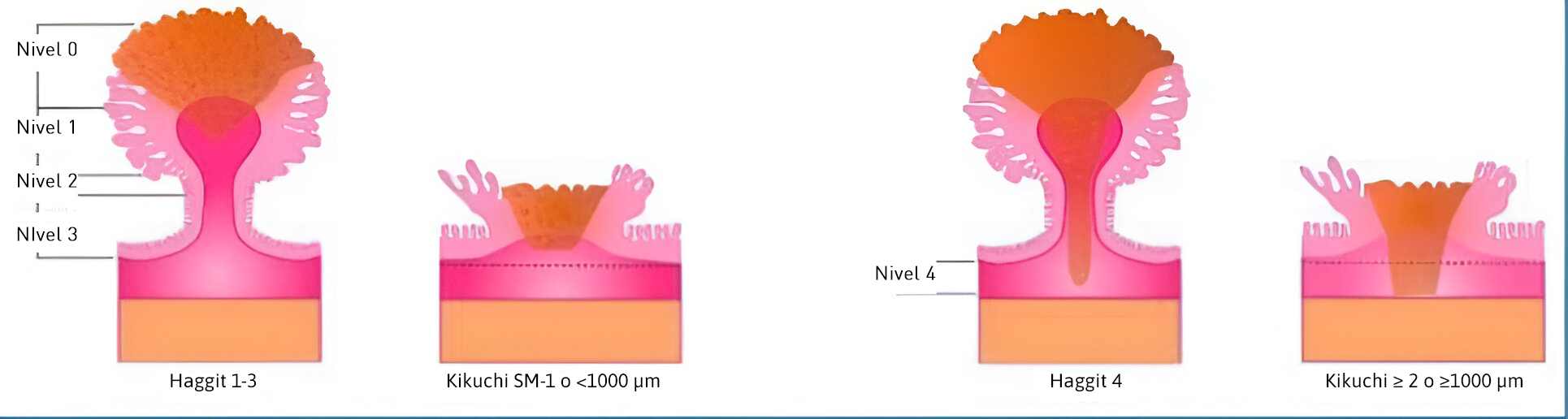
Profundidad de invasión submucosa: el grado de invasión de la submucosa se cataloga de forma diferente en función de la morfología del pólipo, según las clasificaciones de Haggitt y Kikuchi (Figura 1):
- Clasificación de Haggitt[20], usada para pólipos pediculados, clasificándose en 4 niveles según el nivel de invasión en la submucosa: Haggitt 1: invasión submucosa en la cabeza del pólipo; Haggitt 2: invasión hasta la unión de la cabeza con el tallo; Haggitt 3: invasión hasta el tallo del pólipo, y Haggitt 4: invasión en la submucosa profunda, por debajo del tallo en la pared colónica subyacente, lo que se considera factor de riesgo de metástasis linfática.
- Clasificación de Kikuchi[21], para lesiones no pediculadas: la submucosa se divide en 3 niveles según el grado de infiltración en la submucosa: SM-1 (<1.000 μm), SM-2 y SM-3 (>1.000 μm). El nivel de Kikuchi solo podrá informarse cuando se incluye la capa muscular propia en la pieza de resección, lo que no ocurre en muchos casos.
Un pólipo tiene invasión submucosa superficial si la invasión es <1.000 μm (Kikuchi SM-1) o, en caso de pólipos pediculados, nivel Haggitt 1-2-3. La invasión submucosa profunda de >1.000 μm (Haggitt 4 o SM 2-3) se ha asociado a mayor riesgo de invasión ganglionar linfática, y por tanto, peor pronóstico. Esta relación se basa en resultados de series históricas quirúrgicas[22].
¿Cirugía o seguimiento? El gran dilema.
La decisión final sobre si un paciente debe ser derivado a cirugía adicional tras resección local de un CCR pT1 o realizar seguimiento depende fundamentalmente de los criterios histológicos descritos anteriormente. Según lo recomendado en las guías de práctica clínica[23]-[26], un CCR pT1 se considera de alto riesgo, y por tanto, con indicación de cirugía de rescate, cuando están presentes uno o más de los criterios histológicos de riesgo. La técnica quirúrgica varía en función de la localización del tumor, pero siempre incluye la resección del meso correspondiente, con el pedículo vascular y el sistema de drenaje linfático que incluye los ganglios locorregionales del segmento resecado.
La evidencia científica que soporta hasta ahora esta recomendación se basa en resultados de estudios previos donde se mostraba que, en ausencia de estos criterios histológicos, el riesgo de neoplasia local residual es de un 0,7%, el riesgo de metástasis linfática no llega al 1%, y de metástasis a distancia en torno a un 0,7%. Por el contrario, ante la presencia de alguno de ellos el riesgo se elevaba al 4-11%, 10-16% y 1,3-6%, respectivamente[24],[27]. Estas estimaciones no tienen en cuenta el diferente riesgo relativo que los criterios histológicos muestran en las series, ni el posible efecto de la combinación de estos criterios entre sí.
Criterios histológicos "subóptimos":
Utilizando los criterios histológicos actuales, más del 80% de los pacientes con CCR pT1 son clasificados como de alto riesgo[31]. Sin embargo, tras análisis histológico de piezas de resección quirúrgicas, sólo el 2-10.5% tienen invasión ganglionar linfática y menos del 20% tienen lesión residual[29],[32]-[37]. Por tanto parece que hay un riesgo de sobretratamiento al basarnos exclusivamente en los criterios histológicos para nuestra toma de decisiones, al estar derivando a cirugía de rescate muchos CCR pT1 que podrían haberse tratado de forma óptima con endoscopia. Por otro lado, existen una serie de limitaciones que pueden dificultar la toma de decisiones, como la falta de información en la descripción anatomopatológica o la variabilidad inter-observador entre patólogos. Así, en el trabajo de Lugli et al.[38], se revisaron 67 informes histológicos tras resección local de CCR pT1, observando que el grado histológico sólo se informó en el 31% de los casos, el budding tumoral no se reportó en el 97%y la invasión linfovascular no se describía en el 81%. Por otro lado, en relación la variabilidad inter-observador, Rampioni et al.[39], analizó de forma retrospectiva 82 CCR pT1 resecados endoscópicamente: En el 9,7% de los casos hubo un cambio en la clasificación del riesgo de las lesiones tras la revisión por un segundo patólogo, el 7,3% se reclasificaron como alto riesgo y el 2,4% como bajo riesgo tras una 2ª valoración.
En las guías de práctica clínica hay consenso generalizado para considerar la presencia de invasión linfovascular, el grado de diferenciación histológico y el budding tumoral como factores de riesgo independiente para diseminación linfática. Sin embargo, evidencias recientes cuestionan los otros criterios: invasión submucosa en profundidad y margen de resección:
- Invasión submucosa profunda: En un estudio de cohortes poblacional retrospectivo[12] que recopiló datos de forma prospectiva de 1.439 pacientes con CCR T1 resecados localmente por cirugía de dos poblaciones (Suecia, entre los años 2009 y 2017 y Dinamarca, entre 2016 y 2018) se observó, en contraste con lo reportado en estudios previos, que las diferencias en el riesgo de ML en pacientes con invasión submucosa superficial (SM-1) frente a invasión submucosa profunda (SM-3) eran muy limitadas, concluyendo que la invasión submucosa profunda no es un factor de riesgo independiente para invasión linfática. En 2022, el grupo holandés liderado por Evelyn Decker, publicó un metaanálisis[40] que incluyó 67 estudios con 21.238 pacientes donde también se demostró que la invasión submucosa profunda, cuando aparece como único factor de riesgo, tiene un riesgo absoluto de ML de sólo el 2,6%, y en el análisis multivariable no fue un predictor significativo de ML (odds ratio [OR] 1,73; intervalo de confianza[IC] al 95% 0,96-3,12), comparado con la presencia de los otros factores que sí mostraron asociación significativa: histología pobremente diferenciada (OR 2,14; IC 95% 1,39-3,28), invasión linfovascular (OR 3,16, IC 95% 1,88-5,33), budding tumoral de alto grado (OR 2,83, IC 95% 2,06-3,88).
La pregunta que deberíamos realizarnos es si un 2,6% de riesgo absoluto de metástasis linfática es suficiente para derivar a un paciente a una cirugía. Debemos tener en cuenta que la cirugía oncológica no previene la mortalidad ni la recurrencia al 100%: en el estudio retrospectivo de Tamaru et al.[41], se observó una tasa de recurrencia del 3,8%, y la mortalidad asociada a CCR fue del 1,2% en los casos de CCR pT1 tratados solo con cirugía primaria. El tratamiento quirúrgico para pólipos colorrectales no malignos se ha asociado con un 1% de mortalidad y altas tasas de morbilidad, sobre todo en la población anciana, en quienes un tratamiento endoscópico podría asegurar una mejor calidad de vida comparado con la cirugía[42].
- Margen de resección profundo <1 mm: la definición más aceptada de margen de resección afecto o resección incompleta (R1) es aquella en que la distancia al cambio histológico inducido por la diatermia es inferior a 1 mm[43], en base a resultados de varios estudios[44]-[47] que mostraban un incremento de enfermedad residual (7-17%). Pero hay evidencia reciente que empieza a cuestionarlo: un estudio retrospectivo del grupo holandés de CCR pT1[48] mostró que un margen de resección libre <1 mm (entre 0,1 y 1 mm), en ausencia de otros factores de riesgo (budding de alto grado, invasión linfovascular e histología pobremente diferenciada) tiene un riesgo de neoplasia residual de sólo el 2,9% (IC 95% 1,0-6,7), sin diferencias significativas respecto a las lesiones con márgenes >1 mm. Además, analizando las lesiones con márgenes de resección <1 mm y con enfermedad residual, en el 80% de ellas se demostró además la presencia de budding tumoral.
La guía de práctica clínica de la European Society of Gastrointestinal Endoscopy (ESGE) de disección endoscópica submucosa afirma que no hay evidencia que respalde el concepto de que un margen libre de tumor menor a 1 mm deba considerarse fastro de riesgo y, por tanto, indicación de cirugía, recomendando el concepto de "preferiblemente >1 mm" para definir resección R0, teniendo en cuenta que si es <1 mm pero libre de tumor y sin otros factores de riesgo, podría considerarse seguimiento estrecho[49].
Por otro lado, parece que el riesgo de enfermedad residual está más relacionado con una resección incompleta que con el estado de los márgenes. Así, estudios que habían reportado altas tasas de enfermedad residual (>15%) tras la resección endoscópica de CCR pT1, en >10% de ellos habían incluido técnicas de resección endoscópica incompleta. Por el contrario, estudios con bajas tasas de enfermedad residual, excluyeron en su mayoría las resecciones incompletas[43]. Además, la resección endoscópica fragmentada, que suele llevarse a cabo para resecar pólipos >20 mm de tamaño, hace que se informe en muchas ocasiones como margen de resección indeterminado (resección Rx) aun tratándose de una resección completa, lo que puede terminar con una derivación a cirugía al considerarse erróneamente resección incompleta[43].
¿La cirugía realmente mejora el pronóstico de un CCR pT1?
El CCR pT1 tiene en general un pronóstico excelente, con tasas de supervivencia global a cinco años del 94%[35], por lo que la cirugía podría tener un posible efecto beneficioso solo en un grupo pequeño de pacientes. Nos preguntamos por tanto cuál es la mejor estrategia terapéutica en los pacientes con CCR pT1, si la modalidad de tratamiento (endoscópica o quirúrgica) influye en el pronóstico. En el metaanálisis de Dang et al.[30] se analizó la recurrencia y mortalidad relacionada con CCR pT1: se incluyeron 71 estudios con 5.167 pacientes con CCR pT1 tratados solo con endoscopia y se observó un riesgo de recurrencia global post-resección endoscópica del 3,3% tras 72 meses de seguimiento, siendo la incidencia acumulada de recurrencia en pacientes con CCR pT1 de bajo riesgo del 0,7% (0,4-1,2%) y del 7% (4,9-9,9%) para pacientes con CCR pT1 de alto riesgo. Estas cifras son similares a lo reportado en pacientes con CCR pT1 tratados quirúrgicamente: en el metaanálisis de Yeh et al.[35] no hubo diferencias significativas en tasas de supervivencia global, supervivencia libre de recurrencia o supervivencia específica por CCR, entre los pacientes con CCR pT1 de alto riesgo tratados con endoscopia frente a los tratados con cirugía exclusivamente. Por tanto, parece que ni el tratamiento endoscópico ni la cirugía van a modificar el pronóstico desfavorable en los CCR pT1 de alto riesgo. Una posible razón de esto es que la probabilidad de un pronóstico desfavorable puede estar más relacionada con la agresividad del propio tumor que con el tratamiento realizado[43]. Son necesarios estudios prospectivos a largo plazo que aporten más datos y nos ayuden en la toma de decisiones en cuanto al seguimiento a realizar en pacientes con CCR pT1 de alto riesgo tratados con endoscopia.
Otro aspecto importante a tener en cuenta en nuestra toma de decisiones es el riesgo de eventos adversos (EA) del tratamiento ofertado a los pacientes con CCR pT1. Se estima, con datos extraídos de los programas de cribado europeos, que el porcentaje de CCR pT1 tratados con cirugía se sitúa actualmente entre el 38% y 55%[36],[50],[51]. Un paciente, en principio sano, al que se le ha resecado un pólipo maligno potencialmente curable por endoscopia, va a tener altas probabilidades de ser derivado a una cirugía, con el riesgo de EA que esto conlleva, además de los costes añadidos.
En la Tabla 1 se resumen los principales EA del tratamiento endoscópico, con porcentaje global del 5,5%, dato muy inferior al 20% de morbilidad relacionada con el tratamiento quirúrgico, y que se asemeja a la observada en la cirugía de CCR con estadios más avanzados[35],[51],[52]-[54].
Tabla 1
Morbilidad y mortalidad del tratamiento endoscópico vs tratamiento quirúrgico del CCR pT1.
| Eventos adversos | Mortalidad | |
| Tratamiento endoscopico |
5,5% Sangrado 3,78% Perforación: 1,2% Sd. Postpolipectomía 0,6% | 0-1,4% |
| Cirugía |
20% EA graves 8% Fuga anastomítica 4% | 3,2% |
En el metaanálisis de Yeh et al. se reportó también una tasa de EA muy inferior entre los pacientes tratados con resección endoscópica (2,3%) frente a los tratados con cirugía primaria (10,9%), siendo las diferencias estadísticamente significativas (p<0,001)[35]. Respecto a la mortalidad, las diferencias también son evidentes: en el estudio de Belderbos et al.[51], la mortalidad en pacientes tratados con cirugía fue del 3.2%, que contrasta con el 1,4% del grupo tratado con endoscopia, teniendo en cuenta además que en muchos estudios la mortalidad en estos se sitúa en torno a 0%[32],[53],[54].
Evaluación endoscópica
La evaluación endoscópica de cualquier lesión colorrectal se considera un elemento fundamental que nos permitirá decidir la técnica de resección más apropiada[55]. El diagnóstico óptico permite realizar una estimación de la probabilidad de invasión submucosa de una lesión colorrectal, así como de la profundidad de esta invasión. Si durante la colonoscopia sospechamos que estamos ante un CCR pT1, debemos realizar una resección en bloque que permitirá después una adecuada evaluación histológica y estadiaje óptimo. En la evaluación endoscópica de un pólipo colorrectal debemos tener en consideración las siguientes características que nos pueden sugerir la sospecha de carcinoma oculto:
Tamaño: el riesgo de cáncer invasivo aumenta progresivamente cuanto mayor es el tamaño de la lesión. Según un metaanálisis que analizó más de 5.000 adenomas, este riesgo se sitúa en el 9,2% para lesiones entre 20 y 30 mm, y aumenta al 16,5% cuando se superan los 30 mm de diámetro[56].
Localización: distintos estudios han demostrado que la localización en colon izquierdo, y especialmente en sigma y recto, es un factor de riesgo independiente de desarrollar pT1[57],[58].
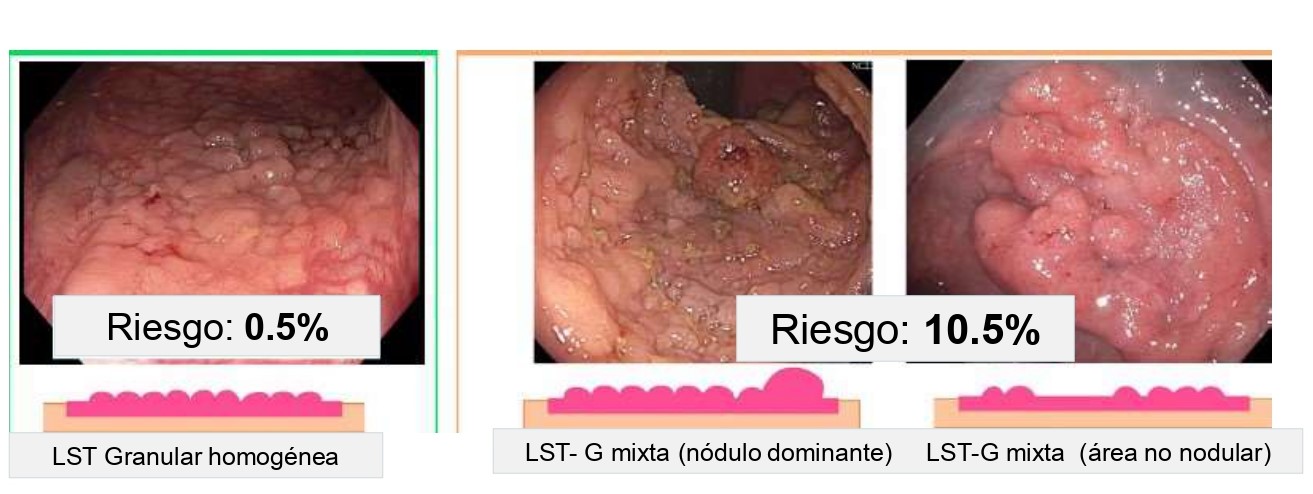
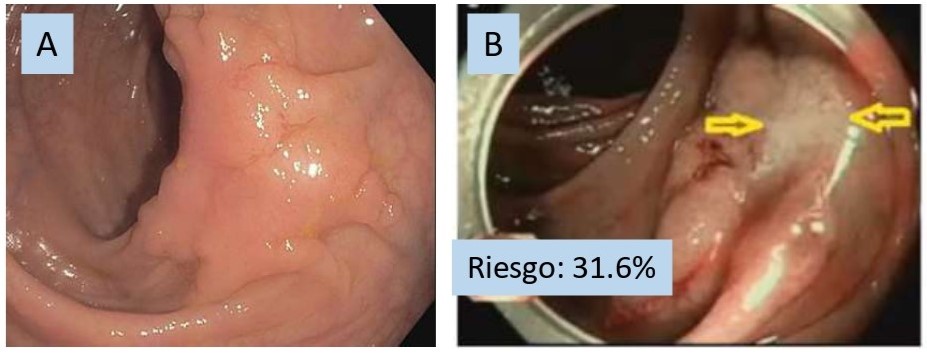
Morfología: la clasificación de París[59] y de Kudo en las lesiones de extensión lateral o LST (de las siglas del término "lateral spreading tumor")[60], son muy útiles para estimar el riesgo de malignidad de una lesión: las LST granulares homogéneas tienen un riesgo muy bajo, de sólo el 0,5%. Las LST con superficie granular mixta (con nódulo dominante o con áreas no granulares) el riesgo de malignidad aumenta a un 10,5%[56] (Figura 2). Las LST no granulares (LST-NG) tienen mayor riesgo de invasión submucosa profunda y, si presentan área pseudodeprimida, el riesgo se incrementa hasta el 31,6%; IC del 95%: 19,8-43,4%[56] (Figura 3).
Figura 3
Las lesiones de extensión lateral no granulares (LST-NG). A): LST-NG plano elevada (0-IIa). B) LST-NG con área pseudodeprimida: el riesgo de invasión en profundidad se incrementa hasta el 31.6%[56].
Características macroscópicas: a medida que un pólipo colorrectal va siendo más displásico, la angiogénesis se incrementa y se producen cambios en la microvasculatura que podemos identificar y así estimar una posible invasión submucosa profunda: presencia de eritema en superficie o sangrado espontáneo[61], erosiones, ulceraciones o exudado en la superficie del pólipo[62],[63]. Otros signos de malignidad pueden ser la retracción/convergencia de pliegues, la presencia de la llamada "piel de pollo" y el "no-lifting sign", que se puede observar cuando la lesión no se eleva tras inyección submucosa, aunque carecen por sí solos de especificidad[64],[65].
Patrón glandular y vascular: a diferencia del resto de características, que puede evaluarse mediante endoscopia con luz blanca, la evaluación del patrón de distribución de las criptas glandulares y los vasos de la superficie de la lesión requiere del uso de cromoendoscopia virtual. La clasificación de NICE permite diferenciar 3 tipos de lesiones: serradas o hiperplásicas (NICE 1), adenomatosas (NICE 2) y/o lesiones con invasión profunda (NICE 3)[66],[67], lo que permite al endoscopista decidir si una lesión es candidata a tratamiento endoscópico (NICE 1 o 2) o precisaría resección quirúrgica oncológica (NICE 3), con buena confianza hasta en el 87,5% de las lesiones[68]; pero en el resto se necesitarían otras técnicas de imagen avanzada, como la magnificación óptica, con la que podemos aplicar otras clasificaciones: JNET, Kudo o Sano[69]-[71]: La presencia de un patrón vascular y de criptas irregular (JNET 2B, Kudo Vi, Sano IIIA) sugiere invasión submucosa superficial, que podría tratarse mediante resección endoscópica (en bloque). Cuando este patrón se pierde por completo (JNET 3, Kudo Vn, Sano IIIB), es muy probable que se trate de una lesión infiltrante[69]-[71] (Tabla 2).
Tabla 2
Sistemas de clasificación de imagen avanzada y los distintos subtipos/categorías asociados a la presencia de CCR pT1 con invasión profunda o superficial.
A pesar de los avances en el diagnóstico óptico, la evidencia muestra que en la práctica real en torno a un 42% de los CCR pT1 resecados endoscópicamente son diagnósticos histológicos inesperados[72]. En exploraciones realizadas por endoscopistas expertos, esta tasa desciende en torno a un 10-15%[65], y en algunos estudios realizados en endoscopistas no expertos, el porcentaje de CCR T1 no identificados puede llegar hasta el 80%. La inadecuada valoración del riesgo de invasión de una lesión puede tener repercusiones negativas para el paciente, como la resección fragmentada de una lesión maligna y la consiguiente incapacidad para un adecuado examen histológico, lo que puede derivar en una cirugía y perder la oportunidad de una resección local, conservadora de órgano y curativa[73]. Otra consecuencia de una fallida valoración endoscópica pueden ser la necesidad de repetir la colonoscopia para tatuar el lugar de resección de una lesión maligna o la indicación errónea de una cirugía para lesiones benignas.
El caso del pT1 de localización rectal
Las lesiones localizadas en recto presentan un mayor riesgo de invasión submucosa oculta que en el resto del colon. Este riesgo es especialmente significativo cuando se trata de LST con superficie no granular o mixta con componente sésil[58]. En el caso de las LST granulares mixtas de gran tamaño, mayores de 4 cm, el riesgo de invasión submucosa oculta es tres veces mayor en el recto que en el resto del colon[57]. Además, la localización rectal parece conferir un mayor riesgo de metástasis linfática, y es un factor de riesgo de recurrencia tras resección local, siendo este riesgo mayor cuanto más distal se sitúa la lesión[74],[75].
Pero, por otro lado, la cirugía de recto tiene un mayor impacto en los pacientes, dada la mayor probabilidad de complicaciones y secuelas que afectan negativamente a la calidad de vida del paciente, como la posibilidad de incontinencia fecal o urinaria, de estoma temporal o permanente, o disfunción sexual[76].
En definitiva, las consecuencias de una cirugía innecesaria en el caso particular del recto pueden ser peores, lo que unido a un mayor riesgo de invasión submucosa profunda oculta y a su mayor accesibilidad anatómica, inclinaría la balanza a la realización de técnicas de resección local en bloque en lesiones cuyo riesgo de invasión no sea desdeñable.
Técnicas de resección local
Existen diversos métodos locales y mínimamente invasivos que permiten el tratamiento curativo del CCR pT1. La elección del más adecuado puede variar en función de su capacidad para resecar en bloque la lesión a la que nos enfrentamos, así como su tasa de complicaciones, su coste y duración, y su disponibilidad, entre otros.
Resección Mucosa Endoscópica (RME) o Mucosectomía: permite resecar en fragmentos lesiones de bajo riesgo, como las LST granulares homogéneas localizadas en colon derecho. Sin embargo, para lesiones con riesgo de invasión profunda y que, por tanto, necesitarían una resección en bloque, esta técnica solo es efectiva en lesiones < 20 mm de diámetro. Hay otras técnicas derivadas, como la RME en inmersión bajo el aguda (RME underwater) o el precorte mucoso parcial o total, que en manos expertas, aumentan las tasas de resección en bloque en lesiones de hasta 25-30 mm. Su mejor perfil de seguridad, así como su bajo menor consumo de tiempo y recursos, hace que la RME esté disponible en casi todos los centros[77].
Disección Submucosa Endoscópica (DSE): a diferencia de la RME, permite una resección en bloque (R0) independientemente del tamaño y la localización de la lesión, obteniendo un especímen histológico de alta calidad y disminuyendo considerablemente las recurrencias y la necesidad de endoscopias de revisión y retratamiento[49]. En lesiones con invasión submucosa superficial, la DSE alcanza tasas de resección en bloque superiores al 90%. Cuando se realiza en lesiones con invasión submucosa profunda la tasa de resección R0 desciende al 47-64%[78],[79]. Hay que tener en cuenta las tasas de complicaciones con necesidad de cirugía adicional, como perforación (en torno al 5%) o la hemorragia diferida que ocurre hasta en el 20% de los casos[80]-[85]. Además, la formación teórica y técnica en DSE requiere un alto grado de especialización y su curva de aprendizaje es más lenta que la de otras técnicas, lo que unido a que se trata de un procedimiento de duración prolongada, hace que en países occidentales su disponibilidad sea heterogénea[86].
Disección Intermuscular: variante de la DSE donde el plano de disección no se sitúa en la submucosa, sino en el tejido conectivo que separa la capa longitudinal y circular de la muscular, incluyendo la capa externa, circular, en el espécimen. Sólo se ha mostrado técnicamente posible en el recto, donde podría superar el 80% de resección en bloque de lesiones con invasión submucosa profunda[87].
Resección endoscópica transmural (full-thickness resection: FTR): permite obtener una muestra histológica óptima al incluir la capa muscular completa, lo que a su vez le permite resecar en bloque lesiones con invasión submucosa profunda. Se trata de una técnica asistida por un dispositivo con un ovesco y un asa precargada que se acopla a la punta del endoscopio, que con una curva de aprendizaje corta permite resecciones R0 en aproximadamente un 90% de las lesiones hasta 15 mm de diámetro[72]. A partir de los 20 mm la capacidad de esta técnica para resecar en bloque cae drásticamente. La tasa de EA es del 8-14%, incluyendo un 2-3% de perforaciones diferidas por la apertura prematura del clip ovesco[73]. Con la nueva evidencia disponible, la afectación de los márgenes de resección tiende a considerarse más un factor de riesgo de recidiva local que un criterio de alto riesgo de ML, lo que favorece la posibilidad de utilizar esta técnica para realizar una resección adicional sobre la escara de una lesión invasiva previamente resecada con márgenes afectos o no valorables por fragmentación. Ésta ha sido la indicación más frecuente de la resección transmural en la cohorte holandesa de CCR T1, donde el 77,6% de las escaras resecadas mediante esta técnica no mostraron tejido residual. En posteriores análisis se sugiere que cuando esto es así, la probabilidad de ML y/o recurrencia es similar a la de aquellos pacientes que se intervienen quirúrgicamente[74], pudiendo por tanto considerarse una alternativa a la cirugía en ausencia de otros factores de riesgo.
Cirugía transanal mínimamente invasiva (TAMIS, por sus siglas del inglés: Transanal Minimally Invasive Surgery): permite con ayuda de un puerto único colocado en el ano, utilizar instrumentos de laparoscopia para resecar lesiones situadas en recto medio y proximal, incluyendo la capa muscular, por lo que puede ser útil en caso de sospecha de invasión profunda o para la resección de escaras. TEM (Tranasnal Endoscopic Microsurgery) es otra técnica de resección local comparable al TAMIS, aunque utiliza instrumentos quirúrgicos distintos. Las tasas de resección en bloque y complicaciones de la TAMIS/TEM podrían ser parecidas a las de la DSE. Actualmente existe un ensayo clínico aleatorizado en marcha (TRIASSIC) para comparar ambas técnicas en recto[91].
En resumen, cuando una lesión es sospechosa o presenta un riesgo significativo de tratarse de un CCR pT1, contamos con diversas técnicas de resección local mínimamente invasivas con el principal objetivo de la conservación de órgano, especialmente en recto, y también con un perfil de seguridad aceptable, que permiten la resección en bloque del tumor y una adecuada valoración del riesgo histológico de ML. Las características y preferencias del paciente, así como el tamaño y localización del tumor y la disponibilidad y experiencia locales determinarán la estrategia más adecuada en cada caso.
Toma de decisiones tras resección local de CCR pT1
El principal objetivo del seguimiento de un CCR pT1 resecado endoscópicamente es identificar la recurrencia local o lesiones metacrónicas en el momento en que un tratamiento adicional podría alargar la supervivencia del paciente o mejorar su calidad de vida. Ante un paciente al que se le ha resecado un CCR pT1, para tomar la decisión de realizar un seguimiento o, por el contrario, derivarlo a una cirugía de rescate, tenemos que tener en consideración 3 factores:
Riesgo de ML, establecido por los criterios histológicos. Se deben tener en cuenta las limitaciones de los considerados criterios subóptimos (invasión submucosa profunda y margen de resección < 1mm) como factores independientes de riesgo de ML, según las evidencias actuales.
Comorbilidades, estado físico del paciente y riesgo de eventos adversos.
Preferencias del paciente e impacto en su calidad de vida.
Es fundamental que la toma de decisiones se discuta en el seno de un comité multidisciplinar, donde se tendrán en cuenta estos factores, en especial el riesgo perioperatorio individual de cada paciente, para ayudarnos a decidir quiénes se beneficiarán realmente de un tratamiento quirúrgico adicional. Son de gran utilidad las escalas desarrolladas para evaluar el riesgo de EA según las comorbilidades de un paciente y su esperanza de vida. El más utilizado es el Índice de Comorbilidad de Charlson (ICC)[92]. La edad mayor de 79 años y un ICC > 3 puntos se relacionan con una menor supervivencia[93]. Por otro lado, según el índice de Fragilidad Modificado (IF), pacientes frágiles con un IF ≥ 2 puntos presentan un aumento en las tasas de morbi-mortalidad, menor número de altas, más reingresos y menores tasas de supervivencia libre de enfermedad y supervivencia global[94].
En los siguientes apartados resumiremos las principales recomendaciones de seguimiento tras la resección endoscópica de un CCR pT1 que han elaborado las principales sociedades científicas de endoscopia digestiva en Europa (ESGE)[26],[49]y Asociación Americana de Gastroenterología (AGA)[95] para ayudarnos a definir en qué circunstancias un tratamiento adicional mejoraría la supervivencia del paciente. Hay que tener en cuenta su bajo nivel de evidencia, por lo que también añadimos las recomendaciones de los últimos estudios y metaanálisis con la evidencia más reciente.
CCR pT1 de bajo riesgo: Se considera resección curativa y no requiere procedimiento ni tratamiento adicional.
- No hay evidencia que apoye la determinación periódica de antígeno carcinoembrionario (CEA) o pruebas imagen, ni para el estadiaje inicial ni durante el seguimiento. En la guía del National Comprehensive Cancer Network (NCCN) se especifica, en relación al CCR estadio I, que "la obtención de imágenes no está indicada de forma rutinaria, y solo debería basarse en los síntomas y/o preocupación clínica de enfermedad recidivante/metastásica"[96].
- Sí está indicado un seguimiento endoscópico (siempre partiendo una colonoscopia basal de calidad, completa hasta ciego y con adecuada limpieza):
La ESGE recomienda[26]: 1ª colonoscopia al año, después a los 3 años y a los 5 años de la anterior. Si se trata de lesión no pediculada resecada en fragmentos, debe realizarse la 1ª revisión endoscópica entre 4-6 meses. La AGA recomienda[95]: 1ª colonoscopia en 3-6 meses. 2ª colonoscopia: 6 meses después de la anterior. 3ª colonoscopia: 1 año después de la anterior. Continuar después según recomendaciones post-polipectomía.
CCR pT1 de alto riesgo:
En un reciente metaanálisis de Dang y colaboradores[30] que incluía 71 estudios con más de 5000 CCR pT1 tratados endoscópicamente, se estableció un riesgo de recurrencia global del 3.3%, observándose que la mayoría de casos de recurrencia (95.6%) ocurrían en los primeros 72 meses (6 años). Al categorizar los pT1 en 2 grupos, alto y bajo riesgo, se observó una recurrencia del 7.7% en el grupo de alto riesgo y sólo del 0.7% en el grupo de bajo riesgo. Estos hallazgos sugieren que el estatus histológico es el factor más importante para establecer las recomendaciones de seguimiento.
Pero, al contrario de lo que ocurre con los CCR pT1 de bajo riesgo en los que las guías de práctica clínica sí dan recomendaciones de seguimiento más específicas, en el caso de los CCR pT1 de alto riesgo es más difícil marcar unas pautas más concretas de seguimiento, debido fundamentalmente a la heterogeneidad de este grupo de pacientes. Además, no todos los criterios histológicos tienen el mismo peso para determinar la estratificación de riesgo, como ocurre con los llamados criterios "sin consenso" de los que hemos hablado en este artículo: invasión submucosa profunda[12],[40] o la distancia al margen profundo de < 1 mm[48].
Ante la falta de estudios prospectivos de calidad y con períodos de seguimiento a largo plazo en pacientes con pT1 de alto riesgo resecados endoscópicamente, seguiremos basando nuestras decisiones en los criterios histológicos, pero también es importante atender otras características clínicas relevantes que incrementarían el riesgo de recurrencia[35]: localización rectal, morfología de la lesión no pediculada, resección fragmentada no en bloque (RME más riesgo que DSE).
Podemos concluir que en el caso de pacientes a los que se les ha resecado un CCR pT1 de alto riesgo, hay que procurar llevar a cabo un seguimiento lo más personalizado posible, con colonoscopias, pruebas de imagen y determinación de CEA de forma periódica, con el objetivo de detectar recurrencia local y a distancia, al menos durante los 6 primeros años, período donde se ha demostrado que ocurren la mayoría de los casos de recurrencia[30]. No hay consenso en las guías sobre la periodicidad con la que hay que solicitar las distintas pruebas. No se ha demostrado que un seguimiento "intensivo" mejore la supervivencia[97]-[99] y, además, existe la probabilidad de hallazgos incidentales en las pruebas de imagen que en muchos casos pueden ser clínicamente irrelevantes y provocar más ansiedad en los pacientes, así como incremento en los costes. En un estudio recientemente publicado[100] se observó una incidencia acumulada a 5 años de hallazgos incidentales benignos del 18.3%, que contrasta con el 2.5% de incidencia acumulada en 5 años en el caso de hallazgos incidentales malignos durante el seguimiento.
pT1 resecado en recto:
El riesgo de recurrencia después de la resección local es mayor para los pT1 del recto, situándose en el 7.7%[101], cifra muy superior al 3,3% de los pT1 de cualquier otra localización del colon tratados endoscópicamente[30]. Estratificando según estatus histológico, el riesgo de recurrencia de los pT1 rectales de alto riesgo se incrementa de forma significativa tras resección local: 12.5% (si es resecado por endoscopia) y 29.7% (si la resección es vía TEM/TAMIS). Con estos resultados podríamos pensar que la mejor solución es una cirugía de rescate. Pero también debemos tener en cuenta el impacto negativo que puede tener una cirugía oncológica en recto: riesgo de incontinencia/disfunción sexual, consecuencias de un posible síndrome de resección anterior baja o de una amputación abdomino-perineal. Diferenciaremos 3 situaciones:
1. pT1 en recto de bajo riesgo: debe ofrecerse un seguimiento estrecho, preferible a una cirugía, pues a priori las consecuencias negativas de una cirugía oncológica superarían los posibles beneficios. En el metaanálisis de Dekkers[101]se propone una estrategia de seguimiento durante 5 años: Rectoscopias cada 6 meses los 2 primeros años, después anuales los 5 años siguientes, con determinación anual de CEA.
2. pT1 en recto de alto riesgo: debe ofrecerse al paciente una cirugía completa con escisión total de mesorrecto, tal como indican la mayoría de las guías de práctica clínica[49],[95],[102]. Si la cirugía oncológica no es posible (el paciente rechaza intervención o es de alto riesgo quirúrgico), se debería realizar un seguimiento intensivo, durante al menos 5-6 años con el fin de detectar recurrencia endoluminal, metástasis linfáticas locorregionales y/o recurrencia o enfermedad metastásica a distancia. Como ejemplo de estrategia de seguimiento, se propone la que plantean Dekkers et al.[101]: Rectoscopias cada 6 meses los 2 primeros años, después anuales los 5 años siguientes, y determinación anual de CEA. Además, añadir RMN o ecoendoscopia anual y TAC tórax/ abdomen el primer año, posteriormente a los 3 y a los 5 años.
3. pT1 en recto, con invasión submucosa profunda (> SM-1) como único factor de riesgo: La guía europea de la ESGE propone también actitud más conservadora en este caso[49]: vigilancia estrecha y/o quimio-radioterapia, sin descartar opción quirúrgica, siempre tras individualizar cada caso y en el seno de un comité multidisciplinar.
Conclusiones y áreas de mejora
Con los criterios histológicos actuales, más del 70% de pacientes con CCR pT1 cumplen criterios de alto riesgo y, por tanto, con indicación teórica de una cirugía de rescate. Pero la mayoría de ellos no tendrán metástasis linfáticas ni tumor residual tras la resección endoscópica[32],[33],[37]. Existe, por tanto un riesgo, de sobretratamiento al basarnos exclusivamente en los criterios histológicos.
Hay una necesidad de "redefinir" los criterios histológicos, especialmente la invasión submucosa profunda y la distancia al margen de resección para considerar una resección R0. Quizá veamos en los próximos años cambios a este respecto en las guías de práctica clínica, aunque son necesarios estudios prospectivos con seguimiento a largo plazo, sobre todo en el caso de los pacientes con CCR pT1 de alto riesgo que no se intervienen.
En casos seleccionados se podrá indicar un seguimiento clínico estrecho, en lugar de cirugía, especialmente en pacientes con comorbilidades o ancianos frágiles. Mención especial merece el caso del pT1 rectal, donde se ha demostrado mayor riesgo de recurrencia y metástasis linfáticas pero hay que considerar también las consecuencias negativas de una cirugía en esta localización.
Por tanto, es fundamental el desarrollo y aprendizaje de técnicas de resección endoscópica con abordaje mínimamente invasivo para obtener mayores tasas de resección R0, lo que ayudará a mejorar la evaluación histológica de las lesiones, con el objetivo de conseguir la preservación de órgano y evitar los temidos eventos adversos de una cirugía (especialmente en el recto).
El futuro pasa por el desarrollo de la inteligencia artificial, que mejorará el diagnóstico óptico endoscópico y la evaluación histológica de las lesiones. El uso de modelos predictivos con nuevos biomarcadores moleculares permitirá realizar, además, estimaciones más precisas del riesgo individual de cada paciente y facilitará el proceso de toma de decisiones.

 Descargar número completo
Descargar número completo Download full issue
Download full issue