CITA ESTE TRABAJO
Viejo Almanzor A. ¿Existe conexión entre el síndrome de intestino irritable y la enfermedad inflamatoria intestinal?. RAPD Online. 2019;42(1):22-31.
Introducción
El síndrome de intestino irritable (SII) es un trastorno funcional digestivo caracterizado por un dolor abdominal recurrente que se encuentra relacionado con la defecación y donde se asocia además una alteración del hábito intestinal, bien sea en su frecuencia o en sus características. Se define según los criterios de Roma IV[1], donde además se añade un criterio temporal, debiendo comenzar los síntomas seis meses antes del diagnóstico y estando presentes al menos en los últimos tres.
Su prevalencia es muy elevada. Un meta-análisis de prevalencia mundial, donde se analizan más de 260.000 pacientes de 80 estudios diferentes, la sitúa en torno al 11%, siendo mayor en mujeres jóvenes[2]. En función de los criterios de inclusión utilizados en los diferentes estudios epidemiológicos, la prevalencia estimada varía pudiendo llegar a ser de hasta el 20%[3]. Es por ello que se trata de un problema de salud importante y muy frecuente en nuestras consultas de Aparato Digestivo. Genera mucha demanda a nivel asistencial, lo que conlleva un gasto elevado ya que a los costes directos de las consultas médicas, las pruebas complementarias diagnósticas y los tratamientos farmacológicos prescritos, habría que añadirles los costes indirectos por disminución de la producción a nivel laboral de los pacientes por las múltiples ausencias que generan.
A pesar de todo lo anterior, dado que no somos capaces de detectar ninguna afectación orgánica, que no conocemos un tratamiento eficaz dirigido al origen del problema y que todo finalmente queda englobado en el ámbito del trastorno funcional, suele ser una patología infravalorada desde el punto de vista médico.
La enfermedad inflamatoria intestinal (EII) engloba a un grupo heterogéneo de pacientes que presentan dolor abdominal y diarrea de forma crónica, junto con rectorragia y alteraciones macroscópicas evidentes como edema, erosiones, úlceras, fístulas y estenosis. Se incluyen en este grupo a la colitis ulcerosa (CU), la enfermedad de Crohn (EC) y las colitis indeterminadas.
Una reciente revisión sistemática[4] de los estudios poblacionales de incidencia y prevalencia de la EII a nivel mundial publicados desde 1990, revela que la prevalencia más alta de esta enfermedad se localiza en regiones industrializadas como Europa (CU: 505/100.000 habitantes, EC: 322/100.000 habitantes) y Norte América (CU: 286/100.000 habitantes, EC: 319/100.000 habitantes), superándose de forma global el 0,3%. Respecto a la incidencia, los datos demuestran una tendencia a la estabilización en los países industrializados pero se encuentra en aumento, de forma paralela al desarrollo de la industrialización, en zonas como África, Asia y Sudamérica.
La mayor prevalencia de ambas entidades en los países desarrollados, tanto el SII como la EII, según algunos autores podría no tener una causa epidemiológica real y ser consecuencia de una mayor accesibilidad a los sistemas sanitarios, mejores técnicas diagnósticas y mayor disponibilidad de recursos sanitarios en general[5].
Si bien la fisiopatología de la EII no es del todo bien conocida, ha sido mucho más investigada que la del SII y es por ello que disponemos de fármacos dirigidos contra ciertas dianas terapéuticas. A medida que se han conocido nuevas vías que median la inflamación y el daño en la mucosa, y se ha tenido más conocimiento de la historia natural de la enfermedad, los objetivos terapéuticos se han modificado, haciéndose cada vez más exigentes, buscándose la curación mucosa. Disponemos además de métodos no invasivos, como la calprotectina fecal, que nos permiten conocer el estado de la mucosa intestinal evitando las técnicas endoscópicas invasivas.
Todo este desarrollo en torno a la EII, la hace una enfermedad mucho más atractiva para algunos profesionales a la hora de enfrentarse a un paciente dado que conocen las lesiones a tratar y que pueden medir de forma objetiva si el tratamiento está siendo eficaz o no.
Recientes publicaciones se plantean si estas dos entidades, el SII y la EII, que representan la dicotomía entre lo funcional y lo orgánico, y que presentan inicialmente síntomas muy parecidos como son el dolor abdominal y la alteración del hábito intestinal, podrían ser los extremos opuestos de un espectro de enfermedad donde la inflamación, o el grado de ésta, fuese el eje guía diferencial[5]-[12].
Nos podemos apoyar en varias ideas para la hipótesis de esta conexión entre las enfermedades. En nuestra práctica clínica diaria sabemos que la incidencia de síntomas compatibles con SII en población diagnosticada de EII en remisión es alta y en muchas ocasiones no encontramos datos de inflamación. ¿Se trata de un solapamiento de entidades en un mismo paciente o de síntomas justificados por una mínima inflamación residual que no detectamos? Además, muchos pacientes que inicialmente son catalogados de SII, terminan siendo diagnosticados de EII. ¿Se trata de un diagnóstico inicial erróneo o de una evolución dentro de un mismo espectro de enfermedad? Por contrapartida, el SII se ha considerado clásicamente como un diagnóstico de exclusión, donde uno de los criterios era la ausencia de organicidad. A pesar de ello, diferentes estudios demuestran la presencia de inflamación a niveles histológicos, o microinflamación, en muestras obtenidas del intestino de pacientes diagnosticados de SII[5],[6],[7],[10]. ¿Es esto motivo suficiente para deber excluir el término SII por demostrarse organicidad? o ¿es simplemente la base fisiopatológica inicial de un complejo síndrome que aún desconocemos?
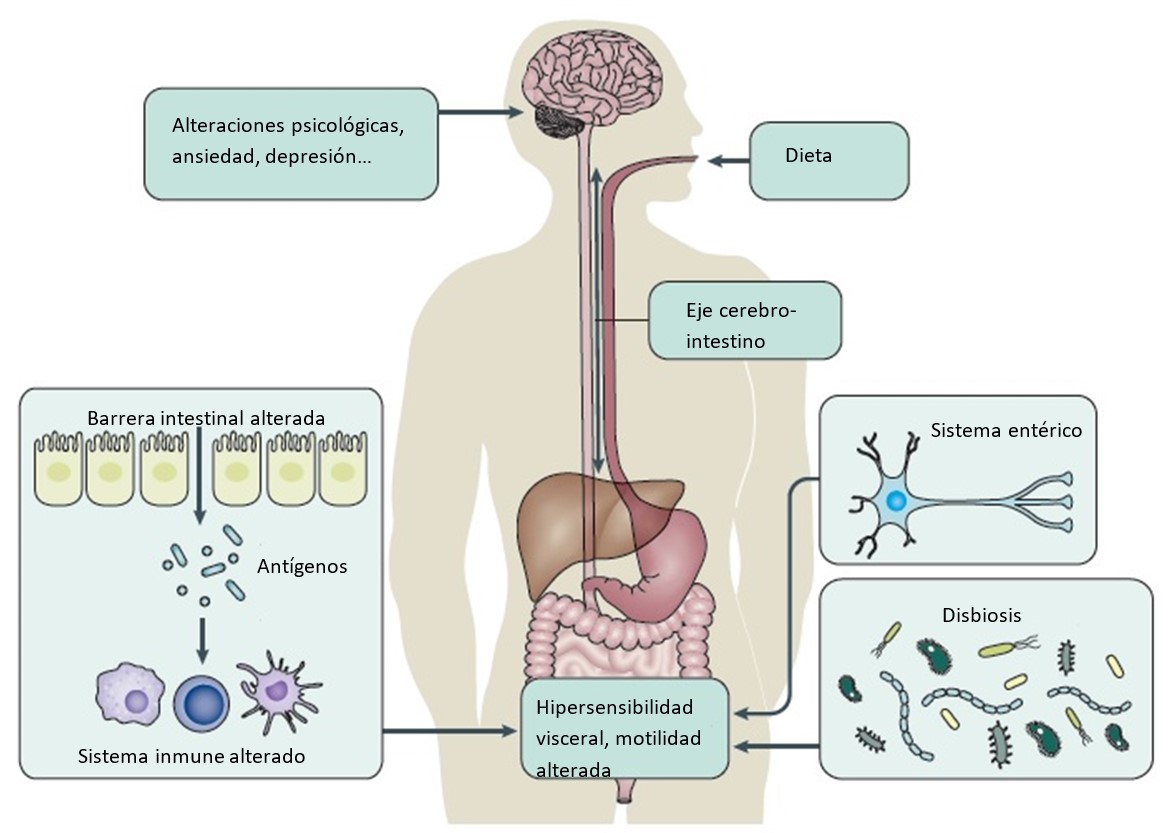
Se postula así que la persistencia a lo largo del tiempo de síntomas en ambas entidades pueda ser debida a la presencia de una inflamación crónica submucosa no resuelta, la cual condicione cambios tanto en la luz intestinal como en la mucosa no detectables por lo métodos disponibles hasta ahora, y a la existencia de otros factores que actúen sobre el eje cerebro-intestino, que incluyen desde la microbiota hasta los trastornos psicológicos, en un sujeto genéticamente predispuesto[6].
Los diferentes puntos clave en los que ambas entidades podrían presentar conexión son (Figura 1):
Figura 1
Potenciales mecanismos comunes en el SII y la EII. Adaptado de Spiller R and Major G, 2016.[6]
Presentación clínica
Inicialmente los pacientes solicitan atención sanitaria por algún síntoma que es percibido por ellos como su enfermedad, a partir del cual nos iremos guiando hasta conseguir un diagnóstico definitivo, que será lo que consideremos como la patología[5],[6],[8],[9],[10]. En el caso del SII, el principal motivo de consulta de los pacientes será el dolor abdominal, que irá relacionado con el acto de la defecación y asociado a un cambio en el hábito intestinal, bien sea en forma de estreñimiento, diarrea, o alteración en las características de las heces. En el caso de la EII, la mayoría de los pacientes presentarán dolor abdominal y alteración del hábito intestinal, fundamentalmente diarrea, asociando algunos casos rectorragia en función del subtipo de EII del que se trate y de la afectación mucosa que presente. Por tanto, el dolor abdominal es el síntoma cardinal de ambas entidades. Constituye el primer motivo de consulta en los pacientes con SII, es muy frecuente en los pacientes con EII activa y se mantiene presente en algunos pacientes con EII inactiva, convirtiéndose en el principal factor influyente en la calidad de vida de los pacientes[13]. En el caso del SII, el dolor proviene de la distensión luminal y/o de las contracciones intestinales, y es por ello que mejora con el paso del contenido fecal[14]. Por el contrario, en la EII en remisión, situación más comparable al SII que durante el brote de actividad, el dolor abdominal podría estar más en relación con el efecto de citoquinas inflamatorias a nivel de los nervios aferentes del sistema entérico[6]. Además del dolor abdominal referido por los pacientes con EII en remisión, hasta un 36% de CU y un 46% de EC asocian distensión y alteración del hábito intestinal a pesar de encontrarse aparentemente en una fase de inactividad, según datos de un meta-análisis publicado en 2012[13]. Cabría esperar que dichos pacientes simplemente tuviesen actividad luminal detectable mediante el uso de calprotectina fecal (CF) que justificase los síntomas. Si bien algunos de ellos pueden presentarlos elevados, disponemos de datos[15] que demuestran que no siempre hay diferencias en los niveles de CF de los pacientes con EII en remisión que presentan síntomas de SII respecto de aquellos que no los presentan, coexistiendo hasta en el 31% de los casos, por lo que ambas entidades no son mutuamente excluyentes. El sexo femenino y los niveles elevados de ansiedad se relacionaron con mayor prevalencia de síntomas de SII en pacientes con EII en remisión. En otro estudio donde analizan la presencia concomitante de síntomas de SII en más de 6.300 pacientes diagnosticados de EII[16], comprueban una prevalencia global del 20,3%, sin diferencias entre EC y CU. Además, estos pacientes presentaban peor calidad de vida así como mayores niveles de ansiedad, depresión, trastornos del sueño y necesidad de uso de opiáceos. Ambos estudios demuestran una prevalencia mayor de SII en población con EII respecto a la esperada por los datos estadísticos de la población general, lo que apoyaría la idea de que ambas entidades tengan alguna relación. Desde el punto de vista del tratamiento de estos pacientes, es fundamental diferenciar si los síntomas son debidos a la propia inflamación o si hay un solapamiento de SII y EII, dado que evitaríamos escalas terapéuticas innecesarias con el riesgo de inmunosupresión y los costes asociados a dichos fármacos. Se ha demostrado que dietas bajas en FODMAP[17] y los fármacos relacionados con la modulación de los niveles de serotonina[69], podrían mejorar los síntomas de este subgrupo de pacientes.
Alteración del eje cerebro-intestino
El sistema nervioso central está en íntima relación con el sistema nervioso entérico a través del eje hipotálamo-hipófisis-suprarrenal, el cual presenta una dirección bidireccional, de modo que alteraciones a nivel central conducen a modificaciones en la función intestinal y ciertas condiciones a nivel intestinal también se relacionan con cambios a nivel central[5],[6],[7].
La interacción entre el sistema nervioso central y la función intestinal es un hecho bien conocido. Tanto los factores estresantes como las emociones, son capaces de producir una respuesta a nivel intestinal, presentándose como náuseas, vómitos, sensación de plenitud o alterando la motilidad colónica con aumento de la frecuencia y urgencia deposicional.
La patología funcional digestiva en general, y el SII en particular, han sido clásicamente asociados a trastornos del espectro psicológico. Los más frecuentemente relacionados son la ansiedad, la depresión y la somatización, hasta en un 72%, 36% y 66% respectivamente según datos publicados en el estudio de 2010 de Spiller et al.[18], si bien otros estudios afirman que hasta el 90% de los pacientes diagnosticados de SII pueden llegar a desarrollar algún trastorno[19]. En 2012, se publicó en Gut un estudio[20] poblacional y prospectivo con seguimiento durante 12 años, donde se valoró la bidireccionalidad del eje cerebro-intestino. Como resultados vieron que los pacientes que presentaban al inicio del seguimiento trastornos de ansiedad y depresión, tenían más probabilidad de ser diagnosticados durante el mismo de un SII, pudiendo jugar éstos algún papel etiológico. Así mismo, pacientes que presentaban ya de base algún trastorno funcional sin ninguna alteración psicológica asociada, también tenían mayor probabilidad de desarrollar ansiedad o depresión durante el seguimiento; pudiendo ser, por tanto, causa o efecto.
El estudio de la influencia del eje cerebro-intestinal en la patología inflamatoria no está tan desarrollado como en el SII, si bien hay ciertos datos que apuntan a que también podría existir una conexión con la fisiopatología de esta entidad. Tanto la ansiedad como la depresión son más frecuentes en los pacientes con EII que en la población general, y presentan mayor incidencia en los periodos de actividad de la enfermedad, llegándose a relacionar incluso el grado de actividad/inflamación intestinal con la intensidad de la ansiedad/depresión[21]. Se ha observado que el estrés crónico puede influir en la aparición de un brote de colitis ulcerosa[22], y que episodios de estrés agudo pueden influir en la inmunidad innata[23],[24]. Además, otros estudios[21],[25] observan que la depresión aumenta per se la respuesta inflamatoria al estrés dado que se generan mayores cantidades de citoquinas proinflamatorias como la interleucina 6 (IL-6), de modo que ante pequeños estímulos se produce mayor respuesta inflamatoria en pacientes con depresión. Así mismo, se ha observado que los pacientes que se encuentran bajo tratamiento antidepresivo presentan menos riesgo de brotes de actividad de la EII, menor necesidad de corticoides y menor número de exploraciones endoscópicas en el año siguiente al inicio del tratamiento[26].
Se han publicado también estudios sobre radiología del sistema nervioso central, en los que se demuestra actividad cerebral en respuesta a estímulos intestinales, fundamentalmente en el ámbito del SII. Se ha observado que ante una distensión rectal se activan áreas del sistema límbico en pacientes con SII[27], áreas encargadas a su vez de la gestión de las emociones. Dicha respuesta central a la distensión por el balón rectal, también se puede reproducir con la distensión intestinal secundaria al acúmulo de azúcares por malabsorción de los mismos, tales como la lactulosa y la lactosa, reproduciendo síntomas típicos del SII[28],[29].
A su vez, el sistema límbico puede ser responsable de originar una cascada hormonal mediante la liberación de hormona adrenocorticotropa (ACTH), cortisol y otras moléculas tales como la IL-6 y IL-8, todos ellos mediadores de la respuesta entérica, dando como resultado la producción de dolor abdominal y diarrea[30], síntomas comunes al SII y a la EII. Por último, la hipersensibilidad visceral es considerada como el principal agente en la relación entre la respuesta cerebral y los estímulos intestinales en el SII, determinando una respuesta exagerada ante ellos[31]. Esto podría explicar que patrones motores normales, como las contracciones propulsivas de alta amplitud, despierten dolor en pacientes con SII pero no en la población general[32]. Así mismo, aunque su relación con el grado de inflamación es controvertida, la hipersensibilidad visceral podría tener un papel relevante en la persistencia de síntomas, tales como el dolor abdominal, en los pacientes con EII en remisión[33]. Se ha observado que pacientes con CU en remisión que presentaban además síntomas de SII, asociaban hipersensibilidad a la distensión rectal. Dicha hipersensibilidad era debida a un aumento del recuento de mastocitos, lo cual también se ha observado en pacientes con SII relacionándose con la intensidad del dolor, lo que sugiere un mecanismo fisiopatológico común[34],[35].
Factores de riesgo comunes
Genética
Desde hace más de una década, se han identificado numerosos genes que contribuyen a la patogénesis de la EII[5]-[9]. Este sustrato genético fundamenta la conocida agregación familiar que se produce en estos pacientes. En concreto se conocen 163 loci (NOD2, IL23R, ATG16L1...) implicados en la EII, la mayoría de ellos mediadores de la interacción entre el huésped y la microbiota[36]. El miembro 15 de la Superfamilia de Ligandos de Factores de necrosis tumoral, o TNFSF15, es el encargado de la codificación de una proteína, la TL1A, que actúa como mediadora en la señalización de la apoptosis celular, protegiendo frente a patógenos y regulando la interacción microbiota-huésped. Dicho gen, el TNFSF15, fue identificado inicialmente en la EC, y posteriormente en la CU y la colangitis esclerosante primaria[36]. Estudios recientes han identificado que la variante G del polimorfismo de nucleótido único (SNP) rs4263839 del gen TNFSF15, factor de riesgo conocido ahora para la EC, es más frecuente en pacientes con SII subtipo estreñimiento que en la población general[37]. Estos datos sugieren un posible mecanismo genético común de ambas entidades, las cuales podrían estar ligadas a una anormal respuesta inmune de la mucosa intestinal frente a ciertos estímulos, entre los que se encontraría la microbiota. Esta carga genética común puede ser la que explique, al menos en parte, la agregación familiar que vemos en la práctica clínica habitual. Se han publicado datos[38] que sugieren además una posible agregación familiar de ambas entidades, con una mayor prevalencia de SII en familiares de primer grado de pacientes con EII, si bien las mayores cifras (49%) se obtuvieron aplicando criterios de Roma I y descendían cuando se aplicaron los de Roma II (10,8%). Sería interesante disponer de nuevos estudios aplicando los criterios actuales Roma IV.
Trastornos psicológicos
Como se ha comentado en el apartado de "alteración del eje cerebro-intestino", trastornos del espectro psicológico tales como ansiedad y depresión, son muy prevalentes tanto en el SII como en la EII, y pueden ser tanto causa como efecto.
Infecciones
Las infecciones gastrointestinales producen una serie de alteraciones locales similares a las que se pueden ver en la fase aguda de la EII, pero que en ciertas ocasiones pueden mantenerse en el tiempo a pesar de haberse resuelto la infección aguda, favoreciendo la persistencia de los síntomas. Dichas alteraciones engloban el aumento de la permeabilidad intestinal, aumento de los niveles de serotonina, aumento del tránsito colónico, aumento de la sensibilidad visceral y disbiosis[6].
Es controvertido decir si haber padecido una infección se puede considerar, o no, como factor de riesgo para la EII. El antecedente de infecciones gastrointestinales en la infancia se asocia a una menor probabilidad de desarrollar EC, por lo que en este caso se podría considerar un factor protector[39]. A pesar de ello, algunos estudios han observado que la gastroenteritis aguda puede ser un factor de riesgo independiente para el desarrollo de la EII[40], con un Odds Ratio global de 1,40, siendo ésta algo superior para la EC que para la CU, 1,54 y 1,36 respectivamente. Además, infecciones que conlleven tratamiento antibiótico sí que aumentan el riesgo de desarrollar la enfermedad ya que dichos fármacos inducen cambios en la microbiota más a largo plazo. Parece que ambientes menos higiénicos en la infancia, más antigénicos para el intestino, favorecerían un desarrollo más precoz de la inmunidad innata y adaptativa que protegería del desarrollo de la EC, si bien el uso de antibióticos a esas edades podría producir cambios, incluyendo a la microbiota, que favorezcan el desarrollo de la enfermedad[39]. Además, un bajo estímulo antigénico en etapas precoces podría hacer que el sistema inmune se desarrolle de forma incompleta o anómala, lo que podría hacer que en la edad adulta presente una respuesta desproporcionada ante infecciones u otros estímulos leves que favorezca la aparición y mantenimiento de inflamación crónica[39].
Respecto al SII, el subtipo que mejor responde a la hipótesis de la infección como factor de riesgo para su desarrollo es el SII postinfeccioso (SII-PI).
El SII-PI consiste en el desarrollo de un SII en un sujeto previamente sano tras haber sufrido una infección gastrointestinal. Fue descrito por primera vez en 1962 por Chaudhary y Truelove[41], en una serie de casos de "síndrome de colon irritable" donde vieron que hasta el 25% de los pacientes presentaban el cuadro clínico tras una infección gastrointestinal. La incidencia actual se sitúa, en función de las series analizadas, entre el 5-30% de los casos[6],[9]. No se conocen bien los factores que favorecen el desarrollo del síndrome tras la infección sólo en algunos individuos, si bien la duración prolongada y la gravedad de la infección, el sexo femenino, la edad menor a 60 años, la genética implicada en la regulación de la inflamación intestinal que favorezca su persistencia y la concurrencia de estresores psicológicos cercanos al momento de la infección, son los más reconocidos[9],[42],[43].
Microinflamación / Inflamación intestinal
La inflamación de la mucosa intestinal es el eje básico de la fisiopatología de la EII, siendo actualmente su curación uno de los objetivos fundamentales del tratamiento. El SII, por su parte, se ha considerado clásicamente como un trastorno funcional donde la inflamación no jugaba ningún papel, siendo además su presencia un motivo de exclusión para el diagnóstico. Sin embargo, recientes estudios han demostrado la presencia de alteraciones histológicas a nivel intestinal, o microinflamación, en pacientes diagnosticados de SII[5]-[7],[9]-[12], lo que ha llevado a pensar que dichos hallazgos puedan tener un papel patogénico en el SII.
El daño en la mucosa intestinal, ya sea macro o microscópico, se traduce de forma directa en una alteración del funcionamiento de la barrera intestinal, lugar donde se producen numerosas interacciones entre las bacterias, los nutrientes, etc. y el huésped. Se produce así un aumento de su permeabilidad y de la exposición antigénica del sistema inmune, lo que podría causar una respuesta anómala que favoreciese la cronicidad de la inflamación, pudiendo tener un papel en el desarrollo de la propia EII y favorecer los brotes[44], así como en el desarrollo del SII[45].
Dicha alteración de la barrera intestinal se puede producir tras una gastroenteritis aguda (GEA) por Campylobacter jejuni, Shiguella flexneri y Clostridium difficile entero invasivo entre otros, tanto en adultos como en niños[46],[47]. Los cambios llegan a durar unas doce semanas, pudiendo persistir hasta cuatro años en aquellos pacientes que desarrollan un SII-PI[5]. El aumento de la permeabilidad es un hecho que también puede estar presente en aquellos pacientes que recuperan su hábito intestinal tras la resolución de la infección, por lo que no constituye un factor suficiente para el desarrollo del SII-PI. Además, otros estudios han demostrado que el aumento de la permeabilidad de la barrera intestinal estaba presente tanto en pacientes con SII-PI como en pacientes con SII sin el antecedente de GEA[48], lo que sugiere que puede ser una respuesta del intestino común a diferentes estresores. Entre ellos, además de las infecciones gastrointestinales, se encuentran los factores psicológicos, como demuestran estudios con animales[49] sometidos a diferentes situaciones estresantes.
También se han identificado numerosos genes relacionados con el funcionamiento de la barrera intestinal en el ámbito de la EII[50], estando elevada su permeabilidad tanto en la EC como en la CU, y siendo ésta mayor en los pacientes con EII en remisión con síntomas de SII respecto a los que no los presentaban[51].
Se han analizado también los cambios existentes en la celularidad de la lámina propia de los pacientes con SII. En 1989, Salzmann et al.[52], publicaron los datos de 62 pacientes donde observaron un aumento de la celularidad global respecto a los controles sanos, siendo ésta más marcada en los pacientes con SII y predominio diarrea, si bien no analizaron los subtipos celulares. Posteriormente se publicaron otros estudios que demostraron un aumento de los mastocitos tanto a nivel ileal[53] como cecal[54]en pacientes con SII. Fue en 2002 cuando se publicaron datos pormenorizados de la celularidad predominante en el colon de pacientes con SII[55]. Fueron 69 pacientes con SII, la mayoría de ellos con predominio de diarrea o ritmo alternante, a los que se les tomaron biopsias de diferentes tramos del colon analizándose la presencia de neutrófilos, mastocitos, linfocitos CD3, CD8 y CD25, entre otros. Todos los pacientes presentaron diferencias en el número de células inflamatorias respecto a los controles, con el doble de linfocitos intraepiteliales y de linfocitos CD3 en la lámina propia, y hasta 6,5 veces más linfocitos CD25. Además, en un subgrupo de pacientes identificaron también aumento de los neutrófilos y de los mastocitos.
Los mastocitos son células que participan en la inflamación, pero que también tiene capacidad secretora de sustancias neuromoduladoras, como la histamina y la triptasa, que estimulan las terminaciones nerviosas aferentes. Diferentes estudios han corroborado un mayor número de mastocitos en biopsias, tanto de intestino grueso como delgado, en pacientes con SII respecto a los controles sanos[56],[57], y con una distribución diferente[35]: en las inmediaciones de las terminaciones nerviosas de la mucosa intestinal. Se ha demostrado también que la intensidad de las alteraciones tanto en el número como en la disposición de los mastocitos se correlaciona con el dolor abdominal, en su frecuencia e intensidad[35]; y con alteraciones psicológicas como la depresión y la fatiga[58], lo que podría suponer un nexo de unión de la microinflamación con el eje cerebro-intestinal.
Los linfocitos CD25 tienen un papel en la regulación de la autoinmunidad y en el control de inflamación intestinal. Es por ello que algunos autores sugieren que el hecho de que haya mayor número de linfocitos CD25 en los pacientes con SII podría traducirse en un mecanismo de control del propio organismo mediante el cual, a pesar de estar expuestos a ciertos estímulos antigénicos, se previene de una respuesta inflamatoria mayor[55].
A pesar de que la mayoría de los estudios demuestran alteraciones en la celularidad de los pacientes con SII, todos presentan una limitación fundamental, y es la heterogeneidad de los pacientes seleccionados, tanto en subtipo de enfermedad como en tiempo de evolución. El SII postinfeccioso parece el escenario ideal para el estudio de la microinflamación, dado que se trata de un grupo de pacientes mucho homogéneo, seleccionados al azar de forma natural[10].
Cuando se analiza la celularidad en estos pacientes, se observa un aumento de las células enterocromafines y linfocitos intraepiteliales[59] que llega a ser hasta seis veces el valor de los controles y que se asemeja a las alteraciones presentes en las biopsias obtenidas a las dos semanas de una GEA por Campylobacter jejuni. Cuando se valora la celularidad a los 4 meses tras la infección aguda, sólo se detectó aumento de las células enterocromafines en los pacientes con SII-PI pero no en aquellos que quedaban asintomáticos[60]. Así mismo, otro estudio demostró valores superiores de IL 1-beta, proinflamatoria, en los pacientes con SII-PI respecto a los controles sanos y a los pacientes asintomáticos tras la GEA[61], por lo que no hay sólo cambios en la celularidad sino también en los productos derivados de la misma.
Las células enterocromafines están presentes en las criptas del epitelio intestinal y almacenan serotonina, la cual puede ser liberada por diferentes estímulos y tiene la capacidad de estimular la motilidad intestinal y la secreción de agua[62]. Su disponibilidad, así como su efecto, dependen en gran medida de la recaptación que se produzca de la misma ya que determina su inactivación. Dicho ciclo está mediado por un transportador selectivo que se bloquea en presencia de inflamación, aumentando los niveles disponibles de serotonina, y por tanto los síntomas asociados. Los niveles de serotonina son variables, al igual que el número de células enterocromafines. Ante un daño agudo de la mucosa intestinal, ya sea experimental o secundario a úlceras por actividad de la EII, el número de células enterocromafines disminuye rápidamente[6],[63]. Tras ello, se produce un periodo de regeneración y proliferación, que se prolongará en función de la respuesta inmune[64],[65]. Estos cambios transitorios en el número de células enterocromafines pueden ser un factor de confusión en la literatura a la hora de comparar los resultados de las biopsias de los diferentes estudios. En 2012 se publicó una revisión que concluyó que no había datos suficientes que apoyasen el papel de las células enterocromafines en el SII[66], si bien el efecto clínico positivo obtenido en los pacientes con SII y diarrea (SII-D) tanto con el bloqueo del TPH-1, enzima encargada de la síntesis de la serotonina, como con el bloqueo de los receptores de serotonina, hacen pensar que la mayor disponibilidad de la serotonina juega un papel en la producción de los síntomas de estos pacientes[67],[68].
En el caso de la EII, el número de células enterocromafines y los niveles de serotonina no han sido tan estudiados como en el SII, si bien hay estudios que demuestran que los pacientes con EII en remisión y SII presentaban mayores niveles de TPH-1, con lo que su producción de serotonina podría ser mayor que en aquellos en remisión sin síntomas de SII[69]. Este hecho hace pensar que este subgrupo de pacientes quizás se beneficiaría, al igual que el SII-D, de fármacos que modulen la disponibilidad de la serotonina bloqueando su síntesis (TPH-1) o su receptor.
Microbiota
La microbiota intestinal[5],[6],[7],[12],[70],[71],[72] presenta múltiples funciones que incluyen la producción de vitaminas y ácidos grasos de cadena corta, la síntesis de aminoácidos, el metabolismo de las sales biliares, la hidrólisis y fermentación de productos no digeridos, entre otras[70],[73]. Los microorganismos comensales protegen de los patógenos, compitiendo por el espacio, los nutrientes, y segregando sustancias antibióticas[74]. Las células de Globet segregan moco que limita la exposición antigénica del epitelio intestinal, lo que asociado a la secreción de inmunoglobulinas y péptidos antimicrobianos, confiere una protección adicional frente a la microbiota intestinal patógena[75]. El balance entre la producción del moco y la degradación bacteriana condicionará la exposición antigénica al sistema inmune intestinal[76], y serán las células reguladoras antiinflamatorias y las efectoras proinflamatorias, como los linfocitos Th1-Th2-Th17, y otros mediadores de la inflamación como la IL-10 y el TGF-beta, los responsables de mantener la homeostasis del sistema[77].
Factores externos como la alimentación, los antibióticos, alteraciones psicológicas y de la motilidad intestinal pueden modificar la microbiota, pasando de la simbiosis a la disbiosis, la cual está relacionada con múltiples trastornos digestivos entre los cuales se encuentran la EII y el SII[7],[78]. Los estudios demuestran una alteración en la composición de la microbiota intestinal en hasta un 70% de los pacientes con EII y un 73% de SII frente a un 16% de la población sana[79].
En el ámbito de la EII está bien establecido que los pacientes presentan menor diversidad y diferente composición de la microbiota intestinal respecto a la población general[5], postulándose incluso algunas especies concretas con un papel importante en el curso de la enfermedad, como es el caso del Faecalibacterium prausnitzzi en la recurrencia postquirúrgica[72].
En 2012 se publicaron datos acerca de la microbiota de pacientes con EII, 121 EC y 75 UC, con un grupo control de 27 pacientes sanos[80]. Se observó que presentaban menores cifras de Ruminococcaceae, Roseburia y Faecalibacterium, y mayores de Escherichia. El tratamiento con 5-ASA se asoció con disminución en el recuento de Escherichia, y el uso de antibióticos con una disminución global de la diversidad microbiana. Además, los pacientes con EC ileal fueron los que mayores diferencias en la composición de la microbiota presentaron respecto al grupo control.
En el campo del SII, los primeros estudios al respecto demostraron una alteración en el cociente Firmicutes:Bacteroidetes así como niveles bajos de Bifidobacteria[18].
Dado que una de las funciones de la microbiota es la fermentación de ciertos productos de la dieta, como los carbohidratos no absorbibles, modificaciones en la misma podrían contribuir a una mayor producción de gas intestinal y otros metabolitos que estuviesen implicados en la producción de síntomas[81]. Además, otros estudios demostraron mayores niveles de proteasa tanto luminal como fecal en pacientes con SII, sustancia que se ha relacionado con grupos concretos de bacterias intestinales como Lactobacillales y Streptococcaceae, y que puede modular tanto el dolor abdominal como el funcionamiento intestinal, lo que podría indicar una relación directa entre la microbiota y los síntomas[82].
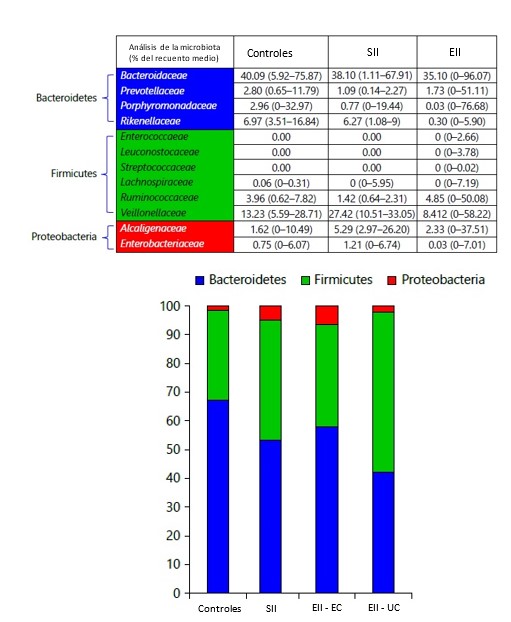
Un reciente estudio publicado en 2017 por Lopetuso et al.[70] propone que desde el punto de vista de los cambios en la microbiota, el SII y la EII formarían parte de un espectro común de enfermedad donde un extremo serían los controles sanos y el otro la EII, situándose el SII a mitad de camino. Analizan la microbiota de 28 pacientes: 8 sanos, 4 con enfermedad diverticular, 3 con SII y 15 con EII (5 CU y 10 EC). En el análisis común, predominaban los filos Bacteroidetes, Firmicutes y Proteobacteria. El número de Bacteroidetes se va reduciendo progresivamente desde los controles sanos hasta los pacientes con EII, quedando el SII en un lugar intermedio. En cuanto a Firmicutes y Proteobacteria, su relación es inversa a la anterior, aumentando desde los pacientes con EII hacia los controles sanos. En concreto, la CU es la que muestra menor número de Bacteroidetes, mientras que en la EC es donde encontramos mayores cifras de Proteobacteria (Figura 2).
Figura 2
Análisis de los filos de la microbiota en las diferentes patologías digestivas. Adaptado de Lopetuso et al. 2017[70].
Cuando se realizó un análisis de las especies, se observaron también diferencias entre los grupos. En los controles predominaron Faecalibacterium prausnitzii, Clostridium difficile, Streptococcus spp., Parabacteroides distasonis, y Bacteroides fragilis. En los pacientes con SII predominaron Dialister spp. y F. prausnitzii, quedando los demás grupos prácticamente inexistentes. En el caso de la CU, los pacientes presentaron concentraciones reducidas de C. difficile y aumento de B. fragilis, Roseburiaspp. y Dialister spp., estos últimos en menor grado que en el SII. En cuanto a los pacientes con EC, Parabacteroides distasonis fue la especie más representativa, seguida de Dialister spp., Ruminococcus gnavus, C. difficile, y Streptococcus spp. Tanto F. prausnitzii como B. fragilis se encontraban disminuidos de forma significativa respecto al resto de grupos estudiados.
Aunque los resultados son alentadores y todo parece indicar que los cambios en la microbiota de los pacientes con SII o EII se mueven dentro de un espectro común, la n fue baja y los autores reconocen limitaciones en sus resultados dado que, entre otras cosas, no se tuvo en cuenta los tratamientos que recibían los pacientes, el tiempo de evolución de la enfermedad, si se encontraban en fase activa o en remisión, ni la gravedad de los síntomas predominantes en el momento del análisis.
En conclusión, como se ha ido viendo en los diferentes apartados analizados, se podría decir que tanto la EII como el SII comparten muchos puntos en común que van desde la microbiota hasta el sistema nervioso central, pasando por la genética de los pacientes, los cuales parecen confluir en un estado de microinflamación persistente y en una alteración de la respuesta del sistema inmune intestinal que podría ser la conexión entre ambas entidades. Este nuevo punto de vista puede ser la base para la realización de estudios prospectivos basados en los nuevos criterios diagnósticos de Roma IV y apoyados por las nuevas técnicas diagnósticas y terapéuticas de las que disponemos actualmente, de los cuales se podrían beneficiar nuestros pacientes si conseguimos cambiar la percepción arraigada de que el SII es una enfermedad de segunda donde nada podemos hacer, y también quizás reduzcamos en cierto grado la inmunosupresión en la EII si conseguimos mejorar algunos síntomas abordando otras vías.

 Descargar número completo
Descargar número completo Download full issue
Download full issue