1. Introducción
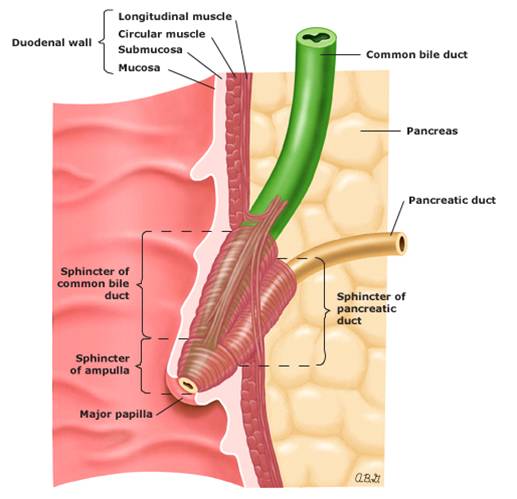
El esfínter de Oddi se compone de pequeños segmentos musculares circulares y longitudinales que miden de 6 a 10 mm de longitud total y que se encuentran en su mayoría en el espesor de la pared duodenal (Figura 1). Su fisiología depende del estado de alimentación o ayuno (ver texto figura 1). El término de disfunción del esfínter de Oddi (EO) engloba a un grupo heterogéneo de pacientes con un síndrome clínico caracterizado por dolor abdominal, similar al cólico biliar o al dolor pancreático, atribuido a alteraciones motoras del EO que causarían una obstrucción del flujo de la bilis y del jugo pancreático. Incluye dos entidades: la discinesia -anomalía estrictamente funcional- y la estenosis papilar benigna -alteración estructural de naturaleza inflamatoria que pueden afectar sólo al segmento biliar del EO (disfunción biliar), sólo al pancreático (disfunción pancreática) o a ambos-[1].
La disfunción del EO se manifiesta por, episodios de dolor abdominal intenso, localizado en epigastrio e hipocondrio derecho en la disfunción de tipo biliar o en la zona media del hemiabdomen superior irradiado a la espalda en la disfunción de tipo pancreático que, de acuerdo con los criterios de Roma IV[2], tienen una duración de al menos 30 minutos, con intervalos libres de dolor, con un episodio o más en los últimos doce meses y en ausencia de alteraciones estructurales que puedan explicarlo. Puede acompañarse de náuseas y vómitos y coexistir una elevación sérica moderada y transitoria de bilirrubina, transaminasas, fosfatasa alcalina o amilasa/lipasa. La presencia de fiebre o escalofríos es excepcional.
Figura 1
Anatomía del esfínter de Oddi: el EO se compone de pequeños segmentos musculares circulares y longitudinales que miden aproximadamente 6 a 10 mm de longitud total y se contienen en su mayoría dentro de la pared del duodeno[5].
Las fibras musculares rodean el segmento intraduodenal del conducto biliar común y la ampolla de Vater. Un agregado circular de las fibras musculares conocidos como esfínter del colédoco (o esfínter de Boyden) mantiene la resistencia al flujo de la bilis y por lo tanto permite el llenado de la vesícula biliar durante el ayuno y evita el reflujo retrógrado de contenido duodenal en el árbol biliar.
Una estructura separada, el esfínter pancreático, rodea el conducto pancreático distal. Las fibras musculares del esfínter pancreático están entrelazadas con las del esfínter del colédoco en forma de ocho.
Aunque las porciones del esfínter pancreático y biliar del esfínter de Oddi se pueden diferenciar anatómicamente, sus características manométricas son similares, y no se ha establecido una correlación directa anatómica y manométrica.
Durante el ayuno, la motilidad del esfínter de Oddi se integra con el complejo motor migratorio (MMC), permitiendo la liberación coordinada de bilis hacia el duodeno.
El MMC es el patrón de la actividad motora gastrointestinal presente durante el ayuno[6]. Se divide en tres fases: la fase I es un período de reposo y dura 45 a 60 minutos; fase II se compone de contracciones intermitentes aleatorias y dura aproximadamente 30 minutos; fase III es un periodo de ráfagas rápidas de ritmo uniforme, las llamadas contracciones peristálticas sin interrupciones y tiene una duración de 5 a 15 minutos.
Los potenciales bioeléctricos aumentan dentro del esfínter de Oddi durante la fase I del MMC, alcanzan un máximo durante la fase III, y luego disminuyen rápidamente.
Durante la ingesta los potenciales mioeléctricos dentro del esfínter de Oddi varían dependiendo del tipo y cantidad de los nutrientes ingeridos y puede estar influida por las hormonas endógenas tales como la colecistoquinina.
2. Clínica
Criterios diagnósticos para dolor biliar
Dolor localizado en epigastrio y/o hipocondrio derecho y todos de los siguientes:
1. Es progresivo hasta un nivel constante y tiene una duración igual o superior a 30 minutos.
2. Ocurre en diferentes intervalos, no a diario.
3. Es lo suficientemente severo como para interferir con las actividades de la vida cotidiana o motivar a una consulta en urgencias.
4. No se relaciona de forma significativa (<20%) con las deposiciones.
5. No se relaciona de forma significativa (<20%) con los cambios posturales o el uso de antiácidos.
Criterios de apoyo
El dolor se puede asociar a:
1. Náuseas y vómitos.
2. Se puede irradiar a la espalda o región subescapular derecha.
3. Puede despertar al paciente por la noche.
El dolor no alivia con fármacos específicos para la enfermedad ácido-péptica o el síndrome de intestino irritable, y la ingesta y los narcóticos pueden desencadenarlo.
La sospecha clínica se establece por el síndrome clínico compatible, en ausencia de patología biliar orgánica que lo justifique, así como en pacientes con pancreatitis recurrente de causa desconocida[3]. Las características del dolor y las alteraciones analíticas, si ocurren, permiten diferenciar clínicamente entre disfunción de tipo biliar y de tipo pancreático. Clásicamente se ha distinguido tres tipos de disfunción, tanto biliar como pancreática, según la presencia o ausencia de datos objetivos asociados al dolor, alteraciones analíticas o determinados hallazgos objetivables durante la colangiopancreatografía retrógrada endoscópica (CPRE). Esta clasificación se ha simplificado en aras de una mejor aplicabilidad clínica, prescindiendo de valorar parámetros objetivos mediante CPRE, acorde con la limitación que se recomienda en el consenso de Roma IV sobre la realización de CPRE[2], [4], [5].
Es mucho más frecuente en mujeres de mediana edad y colecistectomizadas, aunque también puede aparecer en hombres y en pacientes con árbol biliar íntegro. Su prevalencia en pacientes con sospecha clínica de disfunción del EO se estima en un 55% para la vía biliar y un 66% para la vía pancreática y se calcula que el 0,5-1% de los pacientes colecistectomizados sufrirán una disfunción biliar[6].
Diagnóstico
Clínicamente es muy difícil diferenciar la disfunción del EO de otras enfermedades biliopancreáticas, especialmente la litiasis, así como de otros trastornos digestivos funcionales. Las mayores dificultades estriban en la disfunción tipo III cuya única manifestación es el dolor, sin otros datos objetivos que apoyen su origen biliar o pancreático (por ejemplo, alteraciones del perfil hepático en las pruebas de laboratorio o dilatación de la vía biliar).
La estrategia diagnóstica se debe iniciar con un estudio analítico que incluya la determinación de bilirrubina y enzimas hepáticos, así como de amilasa/ lipasa, tanto en situación basal como en las crisis dolorosas. Igualmente debe realizarse una ecografía transabdominal. Es imprescindible demostrar la ausencia de litiasis biliar y de lesiones orgánicas biliopancreáticas y de la papila de Vater.
Para ello se aconseja exploraciones de imagen con una sensibilidad diagnóstica superior o igual a la CPRE, pero menos invasivas6, como la colangiopancreatografía (CP) obtenida por resonancia magnética (CPRM) o la ultrasonografía endoscópica (USE), y en su defecto la CP por tomografía helicoidal o la tomografía axial computarizada[7].
En ciertos casos será necesario descartar la existencia de una microlitiasis, mediante estudio microscópico de la bilis o por USE. En pacientes con pancreatitis recurrente es obligado además excluir otras causas de pancreatitis: pancreatitis crónica subclínica por abuso de alcohol, metabólicas (hipertrigliceridemia, hiperparatiroidismo), farmacológicas, anomalías anatómicas (páncreas divisum), neoplásicas u otras más infrecuentes (fibrosis quística, pancreatitis hereditaria).
Excluida la presencia de patología orgánica biliopancreática y demás causas citadas, se reafirma la sospecha diagnóstica de disfunción del EO, siendo la manometría del EO la técnica de elección para confirmarla y guiar el tratamiento. Es el único método actual que permite estudiar directamente la actividad motora del EO y detectar sus alteraciones[8].
Aunque se pueden registrar diferentes alteraciones motoras, el criterio unánimemente aceptado para el diagnóstico de disfunción del EO es el hallazgo de una presión basal anormalmente alta (mayor de 40 mmHg). La manometría del EO está gravada por un elevado riesgo de complicaciones (25%), en especial pancreatitis aguda en los pacientes con disfunción de EO[9], [10]. Se ha probado que la inserción de una prótesis pancreática reduce significativamente el riesgo de pancreatitis y su gravedad[11]-[13].
Por este riesgo, la indicación de manometría se debe limitar a los pacientes con sospecha formal de disfunción, valorando individualmente la relación riesgo-beneficio, y siempre que exista intención terapéutica sustentada en la demostración objetiva de dismotilidad del EO.
Se han buscado métodos diagnósticos no invasivos alternativos basados en técnicas de imagen radiológicas (ultrasonografía abdominal, CPRM, USE) e isotópicas (escintigrafía hepatobiliar) en asociación con la administración de estímulos de la secreción biliar y pancreática, con resultados controvertidos.
3. Diagnóstico
Resumen y recomendaciones
Antes de someter a los pacientes a pruebas invasivas para el esfínter de Oddi, es importante asegurarse de que han sido adecuadamente evaluados y descartar otras causas de su dolor. Además, la evaluación de pacientes con sospecha de DEO debe tener en cuenta la disponibilidad de experiencia y técnicas locales pues la precisión de las exploraciones es en gran medida explorador-dependiente.
3.1. Evaluación en la sospecha de DEO biliar
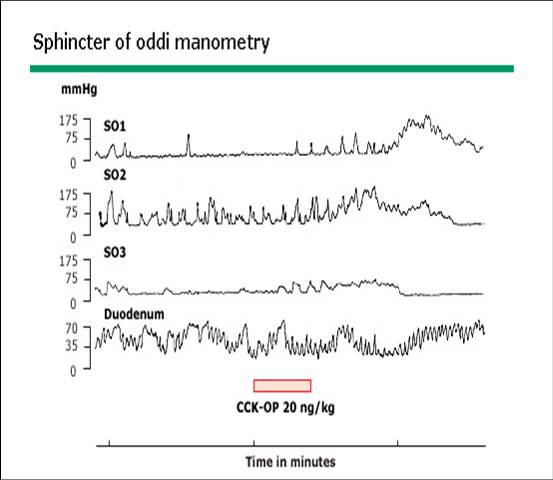
La DEO biliar puede sospecharse ante la presencia de dolor de tipo biliar, analítica hepática alterada y la dilatación del conducto biliar común. El diagnóstico puede ser apoyado por las pruebas de provocación o gammagrafía hepatobiliar, aunque el diagnóstico de certeza lo aporta la manometría del EO (Figura 5).
Figura 5
Manometría del esfínter de Oddi. Ejemplo de presión basal paradójica del esfínter de Oddi (EO) tras administración intravenosa de colcistoquinina-octapéptido (20 ng/Kg). Normalmente la CCK redice la presión basal del EO. Estos hallazgos sugieren la posible denervación de la zona esfinteriana.
Los pacientes que cumplen los criterios clínicos Roma IV para trastorno funcional del EO biliar son candidatos a una evaluación adicional (Tabla 1). Hasta la aparición de los nuevos criterios, los pacientes en los que se sospechaba DEO se catalogaban según la clasificación de Milwakee (1989) en:
Los pacientes con DEO de tipo I (dolor de tipo biliar, pruebas hepáticas anormales, y un conducto biliar común dilatado) no requieren pruebas adicionales y deben remitirse directamente a una colangiopancreatografía retrógrada endoscópica (CPRE) con esfinterotomía endoscópica sin manometría previa pues la inmensa mayoría muestra alteraciones en la manometría. Estos pacientes no sufren una verdadera disfunción sino una estenosis orgánica según Roma IV[2].
Los pacientes con SOD de tipo II (dolor de tipo biliar y, o bien pruebas hepáticas anormales o un conducto biliar común dilatado) muestran con menos frecuencia alteraciones en la manometría que los tipo I. Además, los pacientes con manometría normal rara vez responden a la esfinterotomía. Como resultado, los pacientes con DEO de tipo II deben someterse a manometría para confirmar el diagnóstico y seleccionar a aquellos pacientes con probabilidad de responder a CPRE. Según Roma IV, es en estos pacientes en los que debe sospecharse la disfunción (discinesia) del esfínter y someterse a esfinterotomía si la manometría es patológica[2].
Los pacientes con DEO tipo III (dolor de tipo biliar pero las pruebas hepáticas y el diámetro de la vía biliar principal son normales) muestran con aún menor frecuencia alteraciones en la manometría que los tipo II y muestran escasa correlación con la respuesta a la esfinterotomía[14]. Es por ello por lo que no se recomienda la manometría en estos enfermos sino tratamientos empíricos frente a la dispepsia y el síndrome del intestino irritable entre otros. Según los criterios de Roma IV estos pacientes no son candidatos a manometría y mucho menos a esfinterotomía pues sufren con gran frecuencia otros trastornos funcionales distintos a los biliares[2].
Tabla 1
Clasificación DEO
3.2. Evaluación en la sospecha de DEO pancreático
Los pacientes en los que se debe sospechar DEO pancreático suelen presentar pancreatitis de repetición una vez descartadas las causas habituales. Los pacientes que cumplen los criterios de Roma IV para la sospecha DEO pancreático deben ser sometidos a manometría del EO. En particular, se deben obtener mediciones de la porción pancreática del esfínter.
Fisiopatología de la DEO
La estenosis del EO es una anomalía anatómica. Puede ser el resultado de cualquier proceso que conduce a la inflamación o cicatrización, tales como la pancreatitis, la impactación de una litiasis biliar en la papila de Vater, iatrogenia quirúrgica, infección y la adenomiosis. Ésta se caracteriza manométricamente por una motilidad anormal del EO y una presión basal elevada.
La discinesia del EO se refiere a un trastorno funcional del EO, lo que lleva a una obstrucción biliar intermitente. La patogenia de este trastorno no es bien entendida. El espasmo y la relajación del EO pueden ser inducidos farmacológicamente con agentes que afectan a la función del músculo liso (tales como la nitroglicerina), lo que sugiere que el espasmo puede tener una influencia hormonal o bien por una perturbación neurológica.
4. Epidemiología
La prevalencia de la DEO en los pacientes con dolor biliar o pancreatitis idiopática recurrente es difícil de estimar debido a varias fuentes potenciales de sesgo entre los estudios que evalúan la SOD:
- No se descartan de forma homogénea otras causas de dolor.
- La técnica gold standard para el diagnóstico es diferente.
- El uso de diferentes sistemas de manometría, que puede conducir a resultados variables15.
- La falta de grupos de control adecuados en muchos estudios debido a que el diagnóstico de DEO por lo general implica pruebas invasivas.
- Los estudios se realizan en hospitales de primer nivel y por tanto son potencialmente vulnerables a sesgo de referencia.
Sin embargo, los datos disponibles sugieren que la DEO tanto biliar y pancreática son más frecuentes en las mujeres que en los hombres[16],[17]:
- En una encuesta de 5.430 participantes de hogares estadounidenses seleccionados al azar, las mujeres fueron significativamente más propensas a tener dolor biliar funcional que los hombres (2,3% frente a 0,6%, odds ratio 3,3)[18].
- En un segundo estudio de 49 pacientes con DEO de tipo estenosis y de pancreatitis recurrente, 43 pacientes (88%) eran mujeres[19]. La edad media de los pacientes fue de 43 años.
4.1. Epidemiología de la DEO biliar
La DEO biliar es más comúnmente reconocido en los pacientes que han sido sometidos a colecistectomía (de ahí el sinónimo de síndrome de post-colecistectomía). Las razones para ello no son del todo conocidas pero pueden estar relacionadas con el desenmascaramiento de una DEO pre-existente debido a la extirpación de la vesícula biliar, que puede haber servido como un reservorio para acomodar el aumento de presión en el sistema biliar que ocurre durante el espasmo del EO[20]. Otra posible explicación es que exista una alteración de la motilidad del EO debido a la ruptura de las fibras nerviosas que pasan entre la vesícula biliar y el EO a través del conducto cístico[21]. Sin embargo, la DEO también aparece en pacientes con vesícula biliar in situ, lo que sugiere que otros mecanismos fisiopatológicos están involucrados[22].
A pesar de la asociación de DEO con la colecistectomía, ésta es una entidad infrecuente tras la colecistectomía[23]. En una serie de 454 pacientes colecistectomizados se estimó que la prevalencia de DEO era inferior al 1%[24]. Sin embargo, entre los pacientes con dolor biliar tras la colecistectomía, la prevalencia fue del 14%.
4.2. Epidemiología de la DEO pancreática
La DEO pancreático es uno de los diagnósticos más comunes que se encuentran en pacientes con pancreatitis aguda recurrente idiopática. Por ejemplo, la DEO se observó en 41 de 126 pacientes (33%) que se sometieron a pancreatografía retrógrada endoscópica con manometría y análisis de microcristales de bilis[25]. Hallazgos similares se observaron en una serie de 90 pacientes con pancreatitis aguda idiopática, en el que 28 pacientes (31% ciento) habían elevado las presiones del esfínter pancreático basales (Tabla 1)[26].
5. Trastornos funcionales biliares
5.1. Trastornos funcionales de la vesícula biliar
Criterios diagnósticos
1. Dolor biliar.
2. Ausencia de litiasis biliar u otra patología estructural.
Criterios de apoyo
1. Baja fracción de eyección en la escintigrafía vesicular.
2. Enzimas hepáticas, bilirrubina directa y amilasa/lipasa normales.
Tratamiento de los trastornos funcionales de la vesícula biliar (TFVB)
Los síntomas que sugieren TFVB suelen resolverse espontáneamente[27] por lo que no se requiere habitualmente una intervención temprana. En la figura 2 se expone un algoritmo de manejo de estos pacientes.
Figura 2
Dolor biliar. Manejo diagnóstico-terapéutico de los pacientes con sospecha de trastorno funcional de la vesícula biliar. En los pacientes con dolor biliar sin hallazgos en las exploraciones (incluida la USE), la decisión de remitir para colecistectomía o realizar estudios dinámicos de la vesícula dependerá del nivel de sospecha clínica. CT: tomografía computerizada. EGD: esofagogastroduodenoscopia. MRI: resonancia magnética. RUQ: hipocondrio derecho. US: ecografía. Adaptada de Cotton et al. Gastroenterology 2016;150:1420–1429
Los pacientes suelen responder a consejos médicos y fármacos como espasmolíticos, neuromoduladores o ácido ursodesoxicólico (AUDC) aunque ninguno de ellos ha sido evaluado formalmente. La colecistectomía es la opción cuando fracasan estas medidas o los síntomas son importantes. Los resultados de la colecistectomía varían enormemente[28]-[30]. La mayoría de estudios hablan de que hay claro beneficio en más del 80% de los pacientes pero la calidad de los mismos es pobre y presentan numerosos sesgos; ninguno se ha dirigido a pacientes sin alteraciones en la ultrasonografía endoscópica (USE).
Sólo hay un estudio con escaso número de pacientes, randomizado que expone el beneficio de la colecistectomía[31].
El valor predictivo de la escintigrafía con colecistoquinina (CCK-CS) es cuestionable. Dos revisiones sistemáticas han concluido que no hay suficiente evidencia para recomendar su uso[32], [33] (Figura 3).
Figura 3
Escintigrafía HIDA. La escintigrafía con ácido iminodiacético (HIDA) muestra llenado temprano de la vesícula a los 25 minutos. A los 57 minutos, se comenzó la infusión de colecistoquinina (flecha gruesa blanca). Se demostró una leve reducción de la actividad de la vesícula biliar. La fracción de eyección fue de un 30% (niveles normales >40%).
La revisión de DiBaise y Oleynikov[34] encontró que 19 de 23 publicaciones sugerían que la CCK-CS era útil en pacientes seleccionados para la colecistectomía. Sin embargo la colecistectomía muestra beneficio en la mayoría de pacientes con dolor "biliar" lo que conlleva a la pregunta de qué utilidad real tiene esta exploración. Un estudio encontró alivio sintomático tras la colecistectomía en 94% de los pacientes con baja fracción de excreción pero también en el 85% de los pacientes con excreción normal[35].
El grado de disfunción no mejoró el valor predictivo positivo (VPP).
Conclusión
Las evidencias actuales indican que la colecistectomía puede mejorar los síntomas de la mayoría de pacientes con dolor biliar alitiásico y la excreción vesicular es baja en estos pacientes. Sin embargo se necesitan estudios más estrictos para determinar qué pacientes se pueden beneficiar o no y aclarar el VPP del test CCK-SC.
Investigación futura
Necesitamos saber más acerca de la etiología del TFVB, conocer mejores métodos diagnósticos, historia natural y el papel de los diferentes tratamientos.
5.2. Trastorno funcional del esfínter de Oddi biliar
Criterios diagnósticos
1. Criterios de dolor biliar.
2. Elevación de las enzimas hepáticas o vía biliar dilatada, pero no ambos.
3. Ausencia de litiasis biliar u otras anomalías estructurales.
Criterios de apoyo
1. Amilasa/lipasa normales.
2. Manometría del EO anormal.
3. Escintigrafía hepatobiliar.
Tratamiento
Las recomendaciones actuales para el manejo de los pacientes con sospecha de DEO biliar se basan en consensos de expertos con evidencia inadecuada. La mayoría de pacientes están afectados por el dolor y desesperados por tener asistencia. El efecto placebo de la intervención es sólido existiendo alrededor de un tercio de los pacientes que mejoran con tratamiento placebo a largo plazo en estudios randomizados ciegos[36]-[39].
Tratamiento médico: debido a los riesgos e incertidumbres que conllevan los tratamientos invasivos es importante intentar antes tratamientos conservadores.
Hay fármacos que han demostrado disminuir la presión basal del esfínter en pacientes con DEO asintomáticos tales como: nifedipino, trimebutina, hyoscina butilbromuro, octreotido y el óxido nítrico[40], [41].
Los antagonistas H2, gabexato mesilato, ulinastatina, y agentes procinéticos también han mostrado efectos inhibitorios sobre la motilidad del esfínter. La amitriptilina, como neuromodulador también se ha usado en combinación con analgésicos habituales.
Un ensayo con duloxetina también ha mostrado resultados prometedores[42].
Un grupo francés fue capaz de evitar la esfinterotomía en el 77% de los pacientes con DEO empleando nitratos y trimebutina[43].
La estimulación eléctrica nerviosa transcutánea y la acupuntura también han mostrado reducir las presiones del EO pero su eficacia a largo plazo no ha sido evaluada[44].
Tratamiento endoscópico: esfinterotomía.
Las opiniones de expertos insisten en que los pacientes con evidencia definitiva de obstrucción del EO (antiguos DEO tipo I estenosis orgánica en Roma IV) deben tratarse con esfinterotomía sin necesidad de manometría[45] (Figura 4).
Figura 4
Dolor biliar post-colecistectomía. Dolor biliar post-colecistectomía. Los pacientes con evidencia de obstrucción biliar deben ser sometidos a esfinterotomía; si la evidencia es menor, se deben realizar más exploraciones como la manometría o la escitigrafía. TC: Tomografía computerizada. HB: hepatobiliar. US: ecografía.
La evidencia científica para la realización de esfinterotomía en los pacientes con menos evidencia clínica de disfunción (antiguos DEO tipo II- sospecha de discinesia biliar en Roma IV) es débil y se basa en muchos estudios retrospectivos, no ciegos y no controlados[5], [6]. Por ejemplo un estudio hablaba de éxito con la esfinterotomía en tres cuartas partes de los pacientes por el simple hecho de que no volvían a consultar[46].
Los datos más convincentes vienen de tres pequeños estudios randomizados de pacientes con sospecha de DEO tipo II en los que la esfinterotomía mostró ser más efectiva que el placebo en pacientes con presiones basales elevadas del esfínter[36]-[38].
El ensayo EPISOD mostró que no había justificación para realizar manometría o esfinterotomía en pacientes sin alteraciones analíticas o de imagen (antiguos DEO tipo III-pacientes "funcionales" según Roma IV)[35].
La evolución fue también pobre en un estudio observacional paralelo (EPISOD 2) de 72 pacientes similares que no estaban de acuerdo con la randomización y se les realizó esfinterotomía directamente tras la manometría (Tabla 2). La CPRE en este contexto es peligrosa y puede tener consecuencias médico-legales. Se necesitan mejores predictores de respuesta al tratamiento en pacientes con sospecha de trastornos funcionales biliares (previamente DEO tipo II). Freeman y colaboradores demostraron que una manometría pancreática normal, el retraso del vaciamiento gástrico, uso diario de opioides y edad inferior a 40 años eran predictores de mal pronóstico[47]. Por el contrario se han publicado estudios en los que pacientes con dolor intermitente, sobre todo si se acompañaba de náuseas y vómitos, y si había habido un intervalo de al menos un año sin dolor tras la colecistectomía había altas probabilidades de responder a la esfinterotomía[48].
Tabla 2
Clasificación de la disfunción del esfínter de Oddi y tratamiento más idóneo en cada caso
Se necesitan estudios que reexaminen estos parámetros y hallen predictores de respuesta como alteraciones analíticas intermitentes, calibre de la vía biliar, severidad y patrón del dolor, presencia de otros trastornos funcionales, factores psicosociales, causa de la colecistectomía y respuesta a ésta, así como otros métodos diagnósticos.
No debemos olvidar que la CPRE en pacientes con DEO (tengan o no hecha la manometría) se asocian con un alto riesgo de pancreatitis (10-15% en manos expertas incluso usando stents pancreáticos o AINEs por vía rectal[49], [50]. Además, está el riesgo de hemorragia y de perforación retroduodenal, que ocurren en alrededor del 1% de los casos así como un riesgo significativos de restenosis tardía en especial en las esfinterotomías pancreáticas.
Tratamiento quirúrgico
La esfinteroplastia quirúrgica puede realizarse de entrada o bien tras fallo de la terapia endoscópica. Las series de casos o estudios pequeños randomizados sugieren buena respuesta en la mayoría de los pacientes[38], [51]-[54] pero es preferible la vía endoscópica de inicio.
5.3. Trastorno funcional del esfínter de Oddi pancreático
Criterios diagnósticos
Todos los siguientes:
1. Epidosios de pancreatitis recurrentes documentadas (dolor típico con amilasa o lipasa > a 3 veces el valor normal y/o evidencia de pancreatitis aguda por pruebas de imagen).
2. Se han descartado otras causas de pancreatitis.
3. USE negativa.
4. Manometría del esfínter anormal.
Tratamiento
A los pacientes con pancreatitis aguda recurrente idiopática se les debe explicar que el episodio suele autolimitarse espontáneamente y que, si recurre, suele ser leve y rara vez pondrá en peligro su vida. Se les debe recomendar que eviten factores que pueden desencadenar un nuevo ataque (alcohol, opioides, etc.) Si bien es cierto que algunos fármacos relajan el esfínter, no hay estudios serios que avalen su uso.
Hasta hace pocos años se recomendaba la colecistectomía tras dos episodios de pancreatitis de etiología desconocida asumiendo que la microlitiasis podría ser la responsable[55]. En la actualidad ese abordaje parece poco apropiado pues las pruebas de imagen modernas pueden excluir la microlitiasis. Otros autores han abordado el problema de la microlitiasis con esfinterotomía endoscópica o mediante el uso de AUDC pero los datos actuales son poco convincentes.
La esfinterotomía pancreática debería ser el tratamiento lógico si la disfunción del esfínter es la causante de la clínica. Históricamente la división de los dos esfínteres (biliar y pancreático) se hacía mediante un abordaje transduodenal. Hay series de casos de pacientes a los que se les realizó esta modalidad de tratamiento que no vuelven a tener nuevos episodios de pancreatitis[56],[57].
Las esfinterotomías pancreáticas endoscópicas son mucho más pequeñas y los estudios en los que se repite la manometría muestran que son incompletas en la mayoría de los casos[58],[59].
La manometría no se repite en los pacientes que no vuelven a tener síntomas por lo que no está claro si el tratamiento falla por esfinterotomía inadecuada o por diagnóstico incorrecto. La estenosis del orificio pancreático no es infrecuente tras la esfinterotomía pancreática y no suele resolverse con nueva CPRE. La esfinterotomía biliar endoscópica reduce la presión del esfínter pancreático en la mayoría de ocasiones y el reciente estudio prospectivo mostró la ausencia de beneficio que tenía realizar también la esfinterotomía pancreática[58]. En la actualidad los profesionales deberían optar por esta modalidad de tratamiento con mucha precaución y explicando los riesgos a corto y largo plazo y el beneficio marginal del mismo.
Conclusiones
Nuestro conocimiento de los trastornos funcionales de la vesícula y del esfínter biliopancreático es limitado y las recomendaciones actuales de tratamiento no están fuertemente basadas en la evidencia científica. Es obvia la necesidad de nuevos estudios prospectivos más estrictos en esta materia.

 Descargar número completo
Descargar número completo Download full issue
Download full issue