CORRESPONDENCIA
Miriam Ostiz Llanos
Aparato Digestivo. Hospital Reina Sofía.
Carretera Tarazona km 3. 31500 Tudela. Navarra.
Teléfono fijo: 848434000
miriam.ostiz@gmail.com
Introducción
La pileflebitis o tromboflebitis séptica de la vena porta es un cuadro poco frecuente, con morbimortalidad significativa, que puede surgir como complicación de infecciones abdominales de diversa etiología[1].
El diagnóstico precoz mediante técnicas de imagen y la disponibilidad de antibióticos de amplio espectro han disminuido drásticamente la mortalidad asociada a esta entidad, a pesar de que ésta sigue siendo muy alta, en torno a un 30%[2], [3]. Esto se debe a las manifestaciones variables y muchas veces inespecíficas de la enfermedad y al bajo índice de sospecha en una gran parte de los casos.
El objetivo de este trabajo es revisar la patogenia, presentación clínica y tratamiento de esta patología, presentando dos casos clínicos con diferente origen y evolución.
Presentación del caso 1
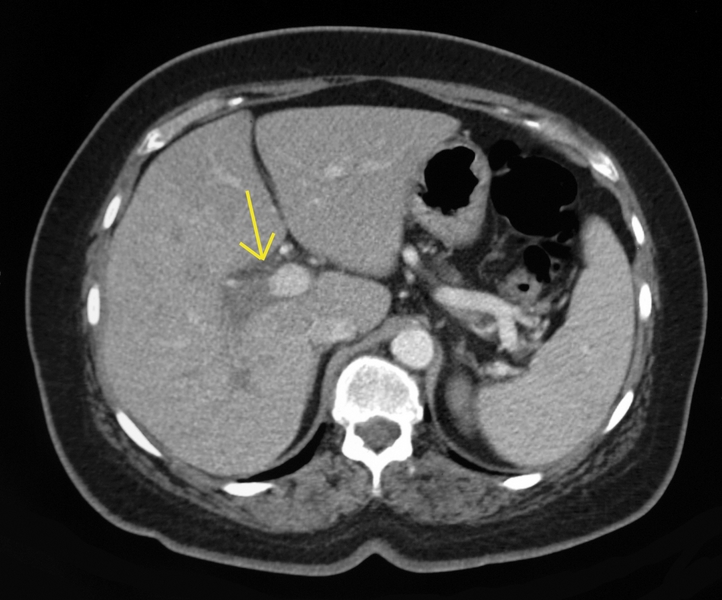
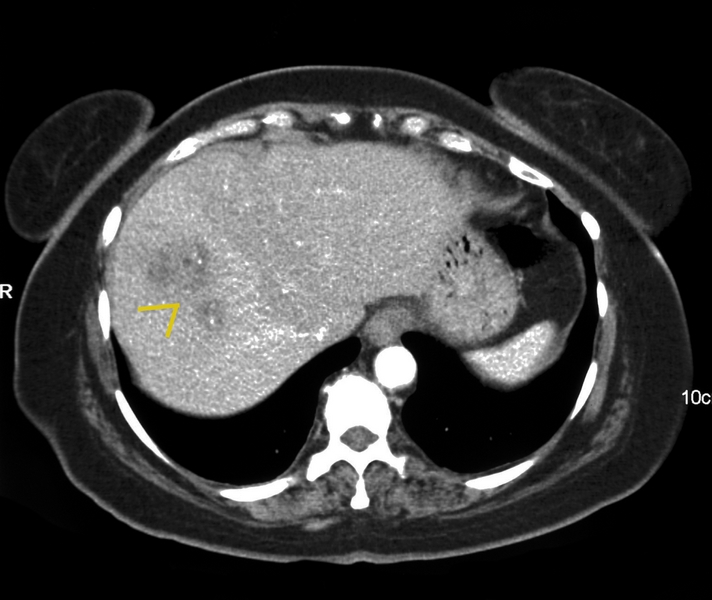
Mujer de 58 años, diabética tipo 2, con un episodio previo de diarrea y dolor hipogástrico autolimitado, que ingresa 4 semanas después por aparición de dolor sordo a nivel de hipocondrio derecho (HCD), acompañado de fiebre de hasta 39ºC con episodios de tiritona, nauseas ,vómitos y pérdida de unos 5 kg de peso en ese tiempo.A la exploración física destaca dolor a la palpación en hipocondrio derecho, sin masas ni megalias, ni signos de irritación peritoneal. Analíticamente presenta leucocitosis (13.200), aumento de reactantes de fase aguda, discreta elevación de transaminasas (GOT 33, GPT 38) y colestasis disociada con GGT 111 y FA 164. Hemocultivos negativos. Se realiza TC abdominal, que objetiva trombosis portal aguda derecha,y varias lesiones focales hepáticas hipocaptantes, sugestivas de abscesos hepáticos (Figuras 1 y 2). Se visualizan también divertículos en sigma-descendente con discretos signos inflamatorios. Un estudio por parte de Hematología descarta otras causas de trombofilia. El diagnóstico final es de pileflebitis secundaria a diverticulitis aguda. Recibe tratamiento antibiótico con Piperacilina- Tazobactam durante 6 semanas, y anticoagulación inicial con HBPM durante 15 días y posteriormente con Adenocumarol v.o. Al mes de tratamiento se realiza colonoscopia que confirma diverticulosis en sigma y TC de control que muestra resolución de abscesos hepáticos previos aunque con persistencia de trombosis portal. La paciente evoluciona hacia una oclusión postrombótica de ramas portales anterior y posterior de lóbulo hepático derecho, desarrollando una trombosis crónica obstructiva a ese nivel con hipertrofia compensatoria del lóbulo izquierdo. Desde entonces está siendo controlada con ecografía doppler periódica. Un año después persiste la lesión portal derecha, aunque sin datos de hipertensión portal. La paciente está asintomática.
Presentación del caso 2
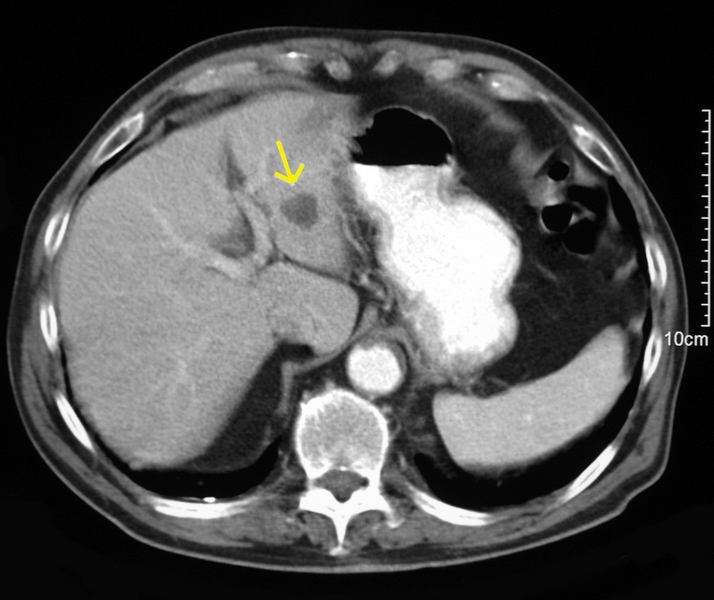
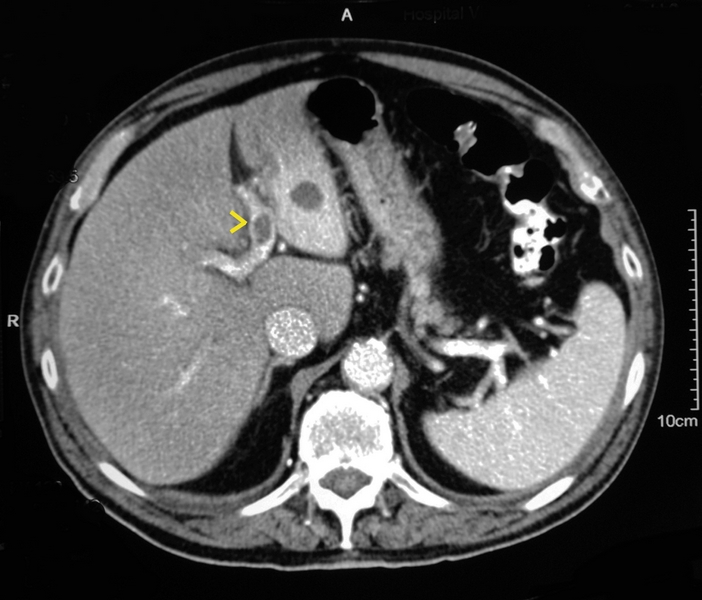
Varón de 78 años, con antecedentes de adenocarcinoma de próstata tratado con braquiterapia e isquemia crónica en MMII. Ingresa en Digestivo por cólico biliar complicado con coledocolitiasis que se resuelve mediante CPRE, sin incidencias. El paciente evoluciona inicialmente sin complicaciones, pero 5 días después presenta un nuevo episodio de dolor abdominal, con ictericia y coluria acompañantes. Se le realiza ecografía abdominal que muestra un quiste simple en lóbulo hepático izquierdo (ya conocido de años atrás, (Figura 3)), así como colelitiasis múltiple y dilatación de vía biliar intra y extrahepática. Es sometido a una segunda CPRE con nueva limpieza de vía biliar y posterior realización de colecistectomía laparoscópica durante el ingreso. Es dado de alta, pero ingresa una semana después por aparición de fiebre persistente, con picos vespertinos de hasta 39ºC. Analíticamente presenta elevación VSG (79) sin leucocitosis, y alteración de analítica hepática (GOT 70, GPT 78, GGT 293, FA 390, BR 3.9, BD 2.8). Se recogen hemocultivos que son positivos para Enterobacter Cloacae sensible a ciprofloxacino y se realiza un TC abdominal donde se objetivan cambios a nivel del quiste hepático ya conocido, compatibles con sobreinfección, así como una trombosis aguda a nivel de vena porta izquierda (Figura 4). Recibe tratamiento con Ciprofloxacino y Metronidazol durante 4 semanas, con posterior resolución de la lesión hepática y repermeabilización completa de la vena porta. Analítica de control al mes sin alteraciones.
Discusión
La tromboflebitis séptica de la vena porta y sus ramas, también llamada pileflebitis, es una complicación rara de algunos procesos inflamatorios intraabdominales que tienen lugar en el territorio drenado por el sistema portal.
La diverticulitis aguda es la causa más frecuentemente asociada a este proceso, seguida por la apendicitis aguda y la colangitis[1]. Así mismo se han descrito casos excepcionales en pacientes con Enfermedad Inflamatoria Intestinal[4], antecedente de rectosigmoidoscopia y/o colocación de bandas hemorroidales[5], [6], infecciones pélvicas, obstrucción intestinal, y pancreatitis necrosante[7].
La verdadera incidencia de la pileflebitis es difícil de estimar, aunque ésta ha ido aumentando en los últimos años, debido fundamentalmente a un incremento en su detección mediante técnicas de imagen, tales como ecografía y TC abdominal.
En todos los casos mencionados el proceso infeccioso se extiende a través de las ramas mesentéricas periféricas, alterando el endotelio vascular, lo cual condiciona la formación de trombos en los territorios drenados por el sistema venoso portal. Cuando esto ocurre se forman émbolos sépticos que llegan hasta el hígado, bloqueando los capilares venosos y provocando intensa reacción inflamatoria con formación, en los casos más graves, de abscesos hepáticos, que suelen localizarse sobre todo en el lóbulo hepático derecho debido al flujo de la vena mesentérica superior hacia dicho lóbulo.
Así mismo se han visto algunos casos de pileflebitis secundaria a abscesos hepáticos previos, en los cuales el proceso infeccioso se extiende a la porta por contigüidad desde el parénquima hepático, como ocurre en el paciente del Caso clínico Nº2.
Los gérmenes más frecuentemente implicados en el proceso son los bacilos gram negativos, sobre todo E. Coli , pero también otras bacterias como Bacteroides Fragilis, Klebsiella Pneumoniae, Proteus Mirabilis y Enterobacter spp[8], [9].
La pileflebitis puede adoptar diversas formas clínicas, e ir desde una enfermedad subclínica hasta un shock séptico que curse con insuficiencia hepática grave.
Los síntomas más comunes son la fiebre y el dolor abdominal, que puede ser difuso o bien focalizado en HCD, en ocasiones acompañado de nauseas y vómitos. A la exploración física pueden encontrarse hepatomegalia e ictericia, que es menos frecuente, y aparece sobre todo en formas avanzadas con abscesos hepáticos múltiples o daño hepático importante[3]. Tan sólo un tercio de los pacientes presentan signos clínicos que orienten hacia el foco primario de infección[9].
Analíticamente suele existir leucocitosis y leve alteración de pruebas de función hepática. Como ya se ha comentado la elevación de bilirrubina es poco común. Hasta un 88% de pacientes presentan hemocultivo positivo para alguno de los gérmenes mencionados[1], [10].
Previamente a la era antibiótica la mortalidad de este cuadro rondaba el 100%, siendo actualmente la cifra del 11-50%[1], [3], [11]. Por ello el diagnóstico precoz sigue siendo fundamental a la hora de marcar el pronóstico de esta patología.
Dicho diagnóstico requiere la demostración de una trombosis venosa portal en un paciente febril, generalmente acompañada de bacteriemia[12]. La presencia de un foco infeccioso intraabdominal apoya el diagnóstico.
La técnica diagnóstica más útil es el TC abdominal, ya que permite una buena valoración del parénquima hepático y de la vascularización abdominal. En ocasiones puede también detectar el foco infeccioso primario.
El tratamiento consiste en antibioterapia de amplio espectro durante unas 4 semanas,cubriendo gérmenes aerobios y anaerobios. Los pacientes con abscesos hepáticos deberán recibir al menos 6 semanas de antibioterapia[13]. Si son abscesos mayores de 3 cm se recomienda drenaje[14]
El uso concomitante de anticoagulantes es controvertido, y los estudios realizados muestran resultados dispares. Así, en un estudio realizado por Condat et al[15] se observó una tasa de recanalización de la vena porta significativamente más alta en el grupo de anticoagulantes que en el grupo control. Sin embargo otros autores insisten en que la terapia anticoagulante debería usarse únicamente en casos seleccionados debido al riesgo de complicaciones que puede tener este tratamiento si se utiliza de forma sistemática, hasta en un 20% de pacientes[3]. Por tanto no hay una indicación clara de anticoagulación en casos trombosis aislada de la vena porta[16], aunque se ha sugerido que la terapia anticoagulante podría ser útil en pacientes con estados de hipercoagulabilidad, en casos de progresión del trombo o en pileflebitis extensa con oclusión venosa mesentérica superior o inferior, de cara a prevenir una isquemia intestinal.
Con el tratamiento adecuado se consigue una recuperación completa en dos tercios de los casos, pudiendo quedar en ocasiones una trombosis portal residual, que en algunos casos puede originar una hipertensión portal permanente.
Hemos querido presentar estos dos casos de pileflebitis porque creemos que ambos tienen interés clínico debido a su diferente origen (en el primer caso el foco infeccioso primario corresponde a una diverticulitis aguda, mientras que en el segundo caso el foco primario es un quiste hepático sobreinfectado tras manipulación repetida de la vía biliar, extendiéndose el proceso por contigüidad hacia la vena porta) y también por sus diferentes presentaciones clínicas y analíticas (presencia o ausencia de leucocitosis o ictericia, hemocultivo positivo o negativo) etc…
Así mismo hay que resaltar la diferente evolución en ambos casos, con curación completa en uno de los dos pacientes y con oclusión permanente de ramas portales en el otro caso, a pesar de que fue justamente dicho paciente el que había recibido anticoagulación concominante.
Por ello queremos insistir en la importancia de una sospecha clínica y radiológica precoz de esta patología, que permita un reconocimiento de la enfermedad y la instauración de un tratamiento dirigido y eficaz para disminuir la importante morbimortalidad a la que se asocia esta entidad.