CORRESPONDENCIA
Rocío Beltrán Castaño
Unidad de Gestión Clínica de Aparato Digestivo
Hospital Universitario Virgen Macarena
Avda. Dr. Fedriani S/N. Sevilla 41009.
Teléfono: 955711085
robelcas@hotmail.com
Introducción
El diagnóstico y tratamiento de la hemorragia digestiva (HD) continúa siendo un problema frecuente en la actualidad. Se trata de una patología urgente, con elevada incidencia, siendo 40-150/100000 habitantes/año y de 20/100000 habitantes/año en HDA y HDB respectivamente. La tasa de mortalidad oscila entre 20-30%, a pesar de las mejoras tanto del tratamiento farmacológico como endoscópico.
Las causas más frecuentes de HDA son las úlceras duodenales y gástricas, gastritis erosiva y duodenitis, síndrome de Mallory-Weis, esofagitis, patología tumoral o malformaciones vasculares, mientras que de HDB son diverticulosis, tumores colorrectales, enfermedad inflamatoria intestinal y lesiones vasculares.
La mayoría de los casos de hemorragia gastrointestinal aguda no varicosa resuelven espontáneamente y de los que no lo hacen, la mayoría responden a medidas conservadoras con manejo médico como la reposición de líquido, corrección de cualquier coagulopatía, la administración de productos sanguíneos y el uso de fármacos. En aquellos casos que son refractarios al tratamiento médico, la endoscopia es la base para el diagnóstico y la hemostasia precoz[1]. No obstante hasta en el 13% de las lesiones no se consigue controlar la hemorragia o resangran tras la endoscopia urgente. En estos casos podemos optar bien por la cirugía, que presenta dos grandes inconvenientes: la alta tasa de morbimortalidad y la necesidad de pruebas complementarias previas que nos permitan localizar la lesión. O bien por la embolización transarterial, que además de tratar, diagnostica y localiza la lesión. El principal inconveniente de la embolización es la necesidad de infraestructuras y personal capacitado disponible.
Material y métodos
Se trata de un estudio retrospectivo y descriptivo, desde Julio de 2011 a Julio de 2012 donde se evalúa la utilización y eficacia del tratamiento endovascular en la HD refractaria al tratamiento médico-endoscópico. Se incluyeron 8 pacientes (3 mujeres y 5 hombres), con una edad media de 65,875 ± 16 años, con HD, tanto alta como baja. Todos los pacientes se sometieron a endoscopia digestiva urgente y tratamiento endoscópico sobre las lesiones susceptibles. Se recogen los diagnósticos endoscópicos y el tratamiento realizado, el diagnóstico etiológico, la toma de anticoagulantes y antiagregantes, la hemoglobina al ingreso, las necesidades transfusionales, realización de angio-TC previo a la embolización transarterial, el vaso embolizado, el material utilizado, la tasa de éxito, tasa de resangrado y las complicaciones asociadas a la técnica (Tablas 1 y 2). Todos los pacientes tuvieron un seguimiento mínimo posterior de 30 días.
Tabla 1
Se muestran los diagnósticos etiológicos y endoscópicos y tratamientos endoscópicos utilizados en todos los casos.
Tabla 2
Se muestran los vasos embolizados, la técnica y resultados.
Los datos del estudio se obtuvieron de una base de datos aportada por el Servicio de Hemodinámica y de Endoscopia del Hospital.
Resultados
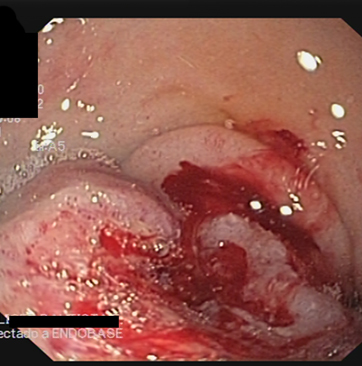
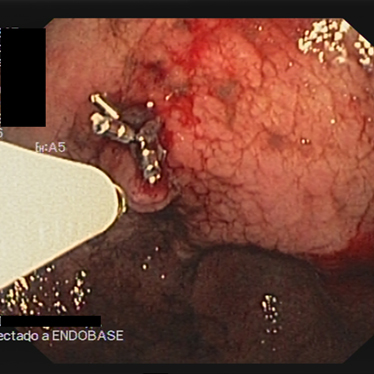
De los 8 pacientes, 4 pacientes presentado habían HDA y 4 HDB. Dos pacientes (25%) estaban anticoagulados y uno (12,5%) antiagregado. La hemoglobina media al ingreso fue de 6,38 ± 1,6 gr/dl, el 87,5% (7/8) de los pacientes presentaron inestabilidad hemodinámica (hipotensión arterial, taquicardia, palidez cutánea) y precisaron transfusión de 4,62 ±3,37 concentrados de hematíes. Los hallazgos endoscópicos fueron 3 úlceras duodenales (Figura 1), 1 lesión de Dieulafoy (Figura 2), 2 úlceras rectales y 1 escara post-polipectomía. En un paciente no se objetivó la lesión causante de la hemorragia. Tres pacientes fueron tratados con hemoclips e inyección de adrenalina, 1 paciente con inyección de adrenalina, 1 paciente con ligadura endoscópica, 3 pacientes no fueron susceptibles de tratamiento endoscópico, por el tamaño de la lesión en dos de ellos y en uno por no objetivarse lesión; ninguno de estos tratamientos fue efectivo.
Excepto un paciente con clínica de rectorragia intermitente, de un año de evolución secundaria a fístula arteriovenosa, todos los pacientes (87,5%) se sometieron a embolización transarterial de forma urgente. Dos pacientes con HDB se sometieron a angio-TAC previo, para identificar el punto sangrante, apreciando sangrado a nivel de la arteria mesentérica inferior, próxima a arteria hemorroidal superior en un caso; y en el otro se identificó una fístula arteriovenosa a nivel de los vasos rectales sin sangrado activo.
Los diagnósticos etiológicos fueron una infiltración duodenal por carcinoma vesicular, una úlcera duodenal, un aneurisma de arteria gastroduodenal, una lesión de Dieulafoy, una fístula arteriovenosa, una úlcera rectal secundaria a enfermedad de Crohn, una escara post-polipectomía de un pólipo con displasia de alto grado, HDB secundaria a plaquetopenia severa sin objetivar lesión mucosa subyacente.
Solo en el 50% (4/8) de los casos se objetivó extravasación durante la embolización. En un caso se utilizó el hemoclip para localizar el origen de la hemorragia, en otro se observó una fístula arteriovenosa, en otro un aneurisma en la arteria gastroduodenal y en otro no se identificó foco ni lesión causante del sangrado. Se embolizó la arteria gastroduodenal (Figuras 3 y 4) a todos los pacientes con HDA (50%), en uno de ellos (12,5%) además se embolizó la arteria gástrica izquierda, en otro (12,5%) la pacreatoduodenal superior y en otro (12,5%) la inferior. En todos los pacientes con HDB (50%) se embolizó la arteria hemorroidal superior, y en un caso (12,5%) se embolizaron las 3 arterias hemorroidales, tras una segunda embolización sin objetivar ni sangrado activo ni signos de sangrado. En el 87,5% de los casos se utilizaron coils fibrilados y en uno (12,5%) alcohol polivinílico, sin diferencias en los resultados. Se consiguió el cese de la HD en el 62,5% (5/8) tras la primera embolización. Recidivó en el 37,5% (3/8) de los pacientes tras un periodo menor a 10 días, se sometió a una nueva endoscopia a todos los pacientes sin éxito y nueva embolización donde se consiguió el cese de la HD en el 66,6% (2/3). En el paciente que fracasaron las dos embolizaciones, continuó la clínica de rectorragia, por lo que se sometió a tratamiento quirúrgico (resección anterior sigmoidorectal con colostomía izquierda) sin éxito y sin objetivar en ningún procedimiento el origen de la hemorragia. El paciente presentaba una plaquetopenia severa en el contexto de una sepsis de origen infeccioso, siendo exitus letalis tres meses tras el ingreso.
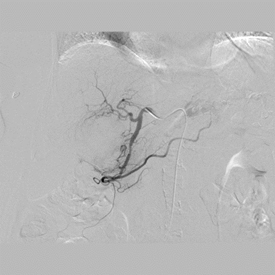
Figura 3
Imagen de una de las embolizaciones, en la que se aprecia estenosis a nivel de la arteria gastroduodenal, como signo de sangrado.
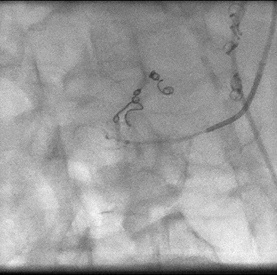
Figura 4
Imágenes de coils fibrilados, ya colocados sobre arteria gastroduodenal y pancreatoduodenal superior.
Como complicaciones relacionadas con la técnica un paciente presentó síndrome post-embolización, que consistió en síndrome febril autolimitado, de 2-3 días.
Discusión
En las guías clínicas publicadas sobre el manejo de la hemorragia digestiva, como la de la Sociedad Británica de Gastroenterología[2], la embolización transarterial está considerada como una alternativa a la cirugía, siempre que el centro de referencia disponga de infraestructura adecuada y de personal con experiencia suficiente en este procedimiento, para pacientes en los cuales la hemostasia primaria endoscópica ha fallado o aquellos que presentan recurrencias del sangrado.
En las series de casos publicados, sobre el uso de esta técnica, coinciden en demostrar una tasa de éxito técnico del 62-100% y una tasa de éxito clínico del 44-94%[3]-[10]. En nuestra serie obtuvimos un éxito técnico del 100%, ya que en todos fue posible la realización de la embolización, y un éxito clínico del 62,5%, aunque tras la segunda embolización el éxito clínico se elevó al 87,5% de los casos, datos concordantes con la literatura. En todos los casos que resangraron tras la primera embolización se realizó una nueva endoscopia urgente, que no consiguió controlar la HD en ninguno de los pacientes, no obstante el retratamiento endoscópico ha demostrado reducir la necesidad de cirugía sin aumento en la mortalidad.
Se han publicado algunas series de casos comparando la embolización frente a la cirugía en el tratamiento de la HD, todas ellas de forma retrospectiva, como la de Wong y cols[11], donde se evaluaron ambos métodos en el tratamiento de la HDA secundaria a úlcera péptica, 26 pacientes se sometieron a embolización y 56 a cirugía, se obtuvo un éxito técnico del 88,5% tras la embolización, recidivó el 34,4 % frente al 12% del grupo sometido a cirugía pero la tasa de complicaciones fueron significativamente menor (40,6 frente 67,9%), demostrando una reducción en la necesidad de cirugía y de las complicaciones sin aumentar la mortalidad.
En muchos casos, no es posible identificar extravasación activa durante la embolización, sin embargo existen otros signos indirectos de sangrado como la presencia de pseudoaneurismas, vasoespasmo, llenado venoso precoz y la hipervascularidad focal. Aunque en ocasiones no es posible identificar estos signos y no hay extravasación dado que el sangrado suele ser intermitente, existiendo controversia frente a realizar la embolización "a ciegas". La colocación de hemoclips durante la endoscopia es muy útil puesto que permite localizar el vaso responsable de la HD al radiólogo intervencionista[12], [13]. En nuestra serie, a 3 de los 8 (37,5%) pacientes le colocaron hemoclips, siendo en un caso determinante para el éxito del procedimiento, y a 4 de los 8 (50%) pacientes se les realizó la embolización sin apreciar extravasación activa y fue eficaz en 2 de 4 (50%). El material utilizado fue en el 87,5% (7/8) coils fibrilados y en el 12,5% (1/8) alcohol polivinílico, la elección del tratamiento fue en base a la experiencia de los profesionales que realizaron la técnica. Ninguno de los estudios publicados establece la superioridad de un agente embolizante ni de una técnica sobre otra, el tratamiento variará dependiendo de la experiencia de los profesionales, la disponibilidad del material y el equipo[14]-[16].
La tasa de complicaciones varía según los estudios, esto se justifica por las diferencias en las definiciones y el agente embolizante utilizado, la adecuación de los registros o una combinación de estos factores[17]. La principal complicación descrita de la técnica es la isquemia intestinal, que ocurre en menos del 10%, puesto que el tracto gastrointestinal superior tiene una circulación colateral rica que lo protege de la isquemia tras la embolización, pero hay factores, tales como cirugía previa, pancreatitis, radioterapia y la infusión de vasopresina que puede interferir en la circulación colateral y causar isquemia[18]-[20]. En nuestra serie no se presentó en ningún caso. Otras complicaciones descritas son la disección de la arteria, infecciones en el punto de acceso, nefrotoxicidad inducida por contraste, estenosis duodenal cicatricial[21], pancreatitis aguda, la migración de los coils y el síndrome postembolización[22] que fue la única complicación en nuestro estudio (12,5%). Se trata de un cuadro autolimitado de dolor abdominal, fiebre y leucocitosis, que puede durar ente 2-3 dias, cuyo tratamiento es sintomático; en algunas series alcanza una incidencia del 81%[22] sin embargo muchas series no lo mencionan, esto podría deberse a que se trata de una complicación menor.
Nuestros resultados a pesar de las limitaciones (estudio retrospectivo, escaso número de pacientes, no comparado) muestran que la embolización transarterial es una técnica eficaz y segura en el tratamiento de la hemorragia digestiva refractaria al tratamiento endoscópico, que debe considerarse como una alternativa a la cirugía en este grupo de pacientes, sin embargo es necesario una infraestructura y personal especializado para llevarlo a cabo.