CORRESPONDENCIA
Eva Martínez Amate
Servicio de Aparato Digestivo.
Hospital Torrecárdenas
Paraje Torrecárdenas s/n.
04009 Almería
evamartinezamate@hotmail.com
Introducción
El diagnóstico de enfermedades hepáticas autoinmunes clásicas: hepatitis autoinmune (HAI), Cirrosis Biliar Primaria (CBP) y Colangitis Esclerosante Primaria (CEP), se basa en criterios clínicos, inmunológicos, histológicos y, en ocasiones, colangiográficos plasmados cuantitativamente en el score utilizado para el diagnóstico de HAI[1], [2], [3], [4].
Existen múltiples variantes de estas hepatopatías autoinmunes clásicas que comparten características de dos o más entidades y ofrecen cierta controversia a la hora de ser clasificadas como variantes de HAI o como entidades independientes. Son patologías mal definidas que se presentan con características histológicas, clínicas y bioquímicas de HAI, CBP y/o CEP. Hoy en día, no existe consenso para su clasificación ni disponemos de scores diagnósticos para las mismas, aunque lo más aceptado es que dichas hepatopatías se clasifiquen en estos 4 grupos: síndromes de overlap (sobreposición), síndromes de outlier (colangitis autoinmune: CBP y AMA negativos), síndromes de entrecruzamiento (si el paciente presenta criterios de una hepatopatía autoinmunitaria y algunos criterios de otra hepatopatía autoinmune) y síndromes secuenciales (cuando una hepatopatía autoinmunitaria cambia a otra en su evolución)[4].
El término de síndrome de overlap se usa para describir la asociación de dos hepatopatías autoinmunitarias clásicas que cumplen completamente los criterios diagnósticos para ambas entidades. En la actualidad los dos síndromes de overlap reconocidos son la asociación de HAI/CBP (8-9%) y la asociación HAI/CEP (6%)[5,6], [7], [8]
Tabla 1
Sistema de puntuación para realizar diagnóstico de Hepatitis autoinmunes atípicas en adultos.
Dada la escasa prevalencia de estas entidades, no existen criterios actualmente que nos lleven a un diagnóstico inequívoco de las mismas.
A continuación, presentamos un caso de HAI aguda en un paciente diagnosticado previamente de CEP y colitis ulcerosa, la forma menos frecuente de estas asociaciones en población adulta, con tan sólo 43 casos publicados en la literatura[9].
Observación clínica
Varón de 35 años que consultó por ictericia y coluria de un mes de evolución acompañado de dolor abdominal desde hacia 24 horas. Analíticamente, destacaba una hipertransaminasemia en rango de hepatitis aguda con parámetros de función hepática dentro de la normalidad.
El paciente refería los siguientes antecedentes personales: Colitis ulcerosa y realización de colectomía subtotal con reservorio intestinal 26 años antes; Colangitis Esclerosante Primaria diagnosticada mediante ColangioRMN y biopsia hepática, a raíz de un estudio por hipertransaminasemia de bajo rango y colestasis (con estudio etiológico de hepatopatía negativo); y 2 episodios de Pancreatitis aguda biliar.
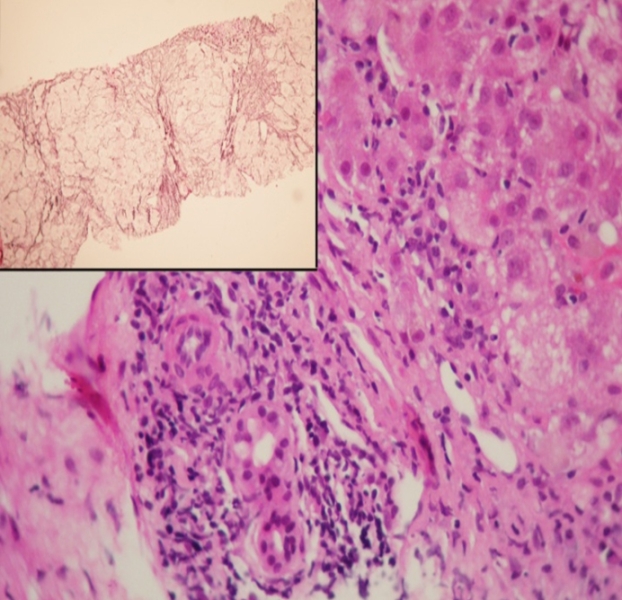
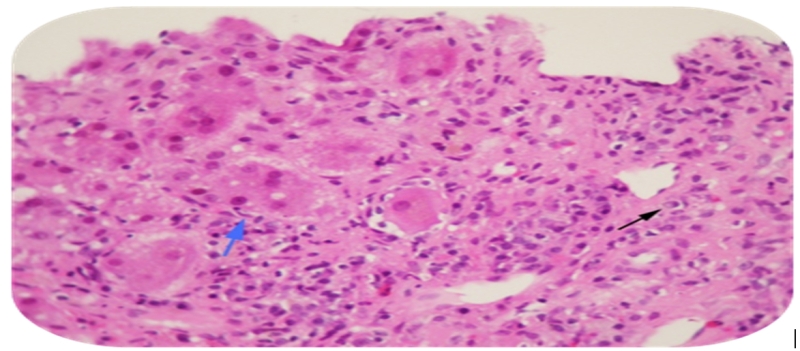
Tras ser ingresado en nuestro Servicio, se descartaron otras causas de hepatitis aguda (secundaria a fármacos, virus, toxinas…), observándose en el estudio etiológico hipergammaglobulinemia (Ig G:3203) con anticuerpos antimusculo liso positivos (1/40), ANCA positivos (patrón perinuclear, 1/320) y HLA DRB*03 Y 04 positivos. Durante su ingreso el paciente presentó un aumento paulatino de las transaminasas que llegaron a un nivel máximo de GOT: 2200 y GPT: 1700 y cifras de Bilirrubina Total de hasta 20 g/dl (a expensas de BD 16 g/dl). Ante dichos hallazgos y con la alta sospecha de probable asociación entre HAI aguda y CEP conocida (sídrome de overlap), se realizó biopsia hepática. El resultado de la biopsia fue, efectivamente, compatible con hepatitis autoinmune, presentando hepatitis de interfase, células plasmáticas, acúmulos linfoides, formación de rosetas y fibrosis que iniciaban puentes periportales, así como afectación de los ductos biliares y fibrosis periductular (características histológicas de HAI y CEP). Con estos datos, sometimos el caso al score diagnóstico de HAI resultando un puntaje total de 16 puntos, lo cual nos aportaba un diagnóstico definitivo de HAI (>15) por lo que se inició tratamiento empírico con Corticoides a dosis de 60 mg/día. Tras el inicio del tratamiento, el paciente evolucionó de forma favorable con descenso notorio de las transaminasas y la bilirrubina total (GPT 500, GOT 446 y de BT 11.54 (BD 9), lo cual confirmó el diagnóstico aumentando el valor del score a 19 puntos. Tras su diagnóstico y tratamiento preciso y ante la clara mejoría del paciente, fue derivado al alta para seguimiento ambulatorio con Ácido ursodexosicólico y pauta descendente de corticoides. A los tres meses tras su alta el paciente fue revisado ambulatoriamente encontrándose asintomático, con BT 2.20 g/dl (BD 1.39 g/dl) GOT 188 U/l, GPT 217, FA 156 U/l y GGT 109 U/l. Actualmente permeanece en remisión, con controles periódicos ambulatoriamente y en tratamiento de mantenimiento con Azatioprina y Ácido úrsodesoxicólico.
Discusión
La superposición de HAI y CEP es una entidad poco frecuente (6-8%), que se ha descrito fundamentalmente en niños, adolescentes y adultos jóvenes. La forma de presentación más habitual es la presentación simultánea de HAI Y CEP que, en el caso de la presentación secuencial es más habitual que el diagnóstico de HAI preceda al de CEP. Los pacientes con enfermedad inflamatoria intestinal tienen un mayor riesgo de presentar enfermedad hepática autoinmune y sobre todo aquellos con p-ANCA positivos en suero.
En el presente artículo presentamos un caso de CEP que a los 5 años de su diagnóstico presentó un brote de hepatitis aguda de origen autoinmune.
En un estudio retrospectivo publicado en el año 2000, se evaluó la asociación HAI/CEP en pacientes diagnosticados de CEP previamente, basándose en el score diagnóstico aportado por el grupo internacional de HAI. En dicho estudio se observó esta asociación en un 8% de los casos. Por otra parte, sólo un 1,4% de 211 pacientes con CEP, cumplieron los criterios de síndrome de overlap HAI-CEP en otra cohorte diferente. La variabilidad entre los dos resultados publicados, se cree que puede deberse a las diferencias en edades de los grupos estudiados, la diferencia de anticuerpos determinados y de la variabilidad de los criterios diagnósticos utilizados[10], [11], [12].
En nuestro caso merece especial atención el momento de la aparición de la asociación, ya que se presenta en un adulto de 35 años y el diagnóstico de CEP precede al de hepatitis autoinmune en cinco años. En los pacientes diagnosticados de CEP debemos sospechar la asociación con HAI o síndrome de overlap si presentan niveles de Ig G por encima de dos veces su valor normal, elevación de enzimas hepáticas más de tres veces el valor normal y globulinas séricas al doble de la normalidad de forma persistente. En estos pacientes está indicada la realización de biopsia hepática, confirmándose dicha asociación si en ésta se observa hepatitis de interfase (necrosis en sacabocados de los hepatocitos), acumulación de células plasmáticas formando rosetas y hepatitis lobulillar (no respeta los espacios periportales). En un 25% de los casos se puede presentar una afectación de los canalículos biliares, manifestación característica en CEP/HAI11. El caso que nos ocupa presentaba cada una de estas características histológicas, aunque desconocemos si en el momento del diagnóstico de CEP, el paciente ya presentaba afectación histológica compatible con hepatitis autoinmune, ya que no se le realizó biopsia hepática. [11]
Merece especial atención la forma de presentación de la hepatitis autoinmune siendo esta de forma aguda cuando el debut habitual de esta patología suele ser crónica. Ello puede dificultar el diagnóstico ya que sus manifestaciones clínicas y analíticas se asemejan a una posible complicación de la CEP por obstrucción de la vía biliar, siendo necesario, por lo tanto sospechar esta asociación (CEP/HAI) a pesar de su baja frecuencia.

 Descargar número completo
Descargar número completo Download full issue
Download full issue